Plus le revenu médian d’un quartier est bas et plus l’état de santé de ses habitants est mauvais, c’est le constat principal d’une étude à grande échelle de la Mutualité chrétienne, qui a étudié les données de ses 4,5 millions de membres répartis en 20.000 quartiers sur le territoire belge. Une analyse qui donne une vision fine du lien entre revenu et santé. La santé des personnes se détériore considérablement à mesure que les revenus au sein d’un quartier diminuent. Or, les inégalités de santé sont des différences injustes, systématiques et évitables en matière de santé entre différents groupes de la société.

L’accord de coalition fédéral contient – à juste titre – des objectifs ambitieux en matière d’inégalités de santé, notamment celui de réduire d’au moins 25 %, d’ici 2030, l’écart de santé entre les personnes ayant la plus grande et la plus petite espérance de vie en bonne santé. Mais comment est-il possible de mesurer et contrôler la réalisation de cet objectif ? Cette nouvelle étude de la MC peut servir de référence pour formuler et évaluer des mesures politiques concrètes.
L’étude « Inégaux face à la santé » permet d’objectiver l’importance des inégalités de santé en matière d’état de santé (mortalité et morbidité) et d’utilisation des soins de santé (soins hospitaliers, dispositifs de prévention, contacts de 1ère ligne et santé mentale).
Mesurer les inégalités
Les résultats sont basés sur les données de tous les membres de la MC – près d’un Belge sur deux – et non sur des données autodéclarées, contrairement aux enquêtes dans lesquelles les répondants à faibles revenus sont souvent sous-représentés. La méthode repose sur un traitement des bases de données administratives et de facturation des soins de santé, collectées et traitées en routine par les mutualités (pour l’année 2019).
Afin de procéder à une analyse approfondie, les 20.000 quartiers (secteurs statistiques) de Belgique ont été répartis en dix classes basées sur le revenu fiscal médian (données provenant de Statbel). Les 4,5 millions de membres de la MC sont répartis, en fonction de leur adresse, dans l’une de ces dix classes (chacune regroupant 10% des membres), de sorte qu’une distinction peut être faite entre les membres en fonction du niveau de revenu de leur quartier. De plus, deux classes représentant les situations les plus extrêmes ont été créées : les classes P5 et P95, qui regroupent chacune 5% des membres de la MC qui habitent, respectivement, dans les quartiers les plus pauvres et les plus riches.
Un certain nombre d’indicateurs de santé et d’utilisation des soins ont été utilisés pour mesurer comment l’état de santé et le recours aux soins diffèrent selon le niveau de revenu des 20.000 quartiers. L’information relative à ces indicateurs est présentée sous forme d’un indice standardisé [1], calculé pour chacune des classes décrites ci-dessus. Concrètement, ces indicateurs font référence à des évènements liés à la santé et à l’utilisation des soins : être admis à l’hôpital, avoir eu recours à tels types de soins ou de médicaments, décéder, etc. La population de référence (correspondant à l’ensemble des membres potentiellement concernés par la problématique étudiée) pour un certain évènement étant indicée à la valeur 100, si la valeur de l’indice est de 130 pour cet évènement et pour une certaine classe, cela signifie alors que le risque lié à cet événement est 30% supérieur dans cette classe par rapport à la population de référence. La comparaison des indices des classes extrêmes donne une idée de l’ampleur des inégalités de santé.
Inégalités d’état de santé
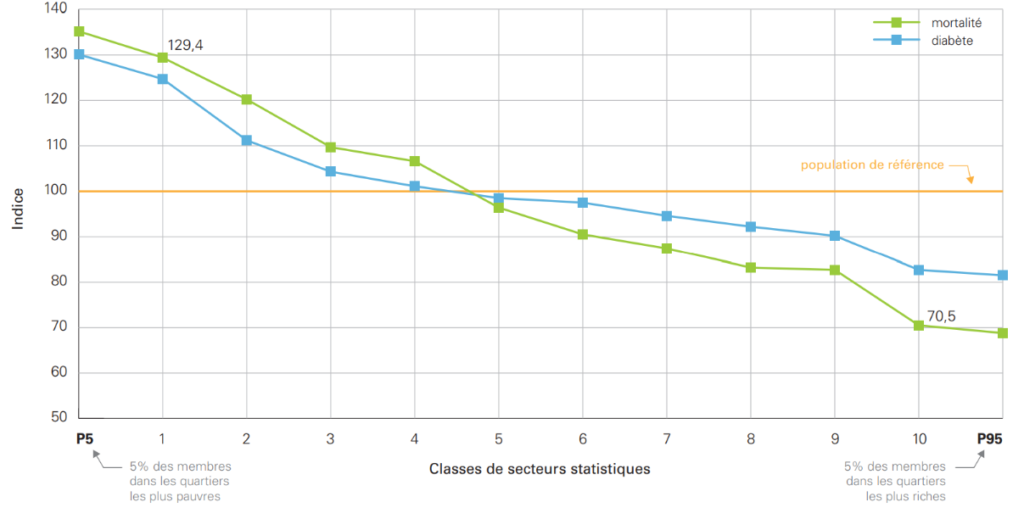
La figure 1 présente notamment le risque de décéder (toutes causes confondues) au cours de l’année. On voit se dessiner un gradient : de gauche à droite du graphique, ce risque diminue régulièrement au fur et à mesure qu’on passe d’une classe à l’autre (évoluant des quartiers pauvres vers les quartiers riches). Ainsi, les personnes appartenant à la classe 1, regroupant les 10% des membres vivant dans les quartiers les plus pauvres, présentent un risque de mortalité supérieur de 29% (valeur de l’indice=129) par rapport à l’ensemble des membres de la MC (c’est la population de référence). Par contre, les personnes appartenant à la classe 10, soit les 10% des membres de la MC vivant dans les quartiers les plus riches, ont un risque de mortalité inférieur de 30% (valeur de l’indice=70) par rapport à la population de référence. Si on calcule l’écart relatif entre ces deux classes, on constate que le risque de décéder est accru de 84% pour la population qui vit dans les quartiers pauvres par rapport à celle qui vit dans les quartiers riches. Cet écart relatif augmente à 97% quand on compare les deux classes P5 et P95.
En termes de morbidité, on retrouve également des inégalités de grande ampleur. Le risque de souffrir de diabète est par exemple accru de 51% pour la population vivant dans les quartiers pauvres (classe 1) par rapport à la population vivant dans les quartiers riches (classe 10). Quand on compare les classes P5 et P95, ce même risque relatif est encore plus élevé : 60%.
D’autres pathologies ont également été étudiées, ainsi que le fait de tomber en incapacité de travail, et les conclusions convergent : ce sont bien les populations plus pauvres qui sont davantage confrontées aux maladies graves et invalidantes.
Inégalités d’utilisation de soins de santé
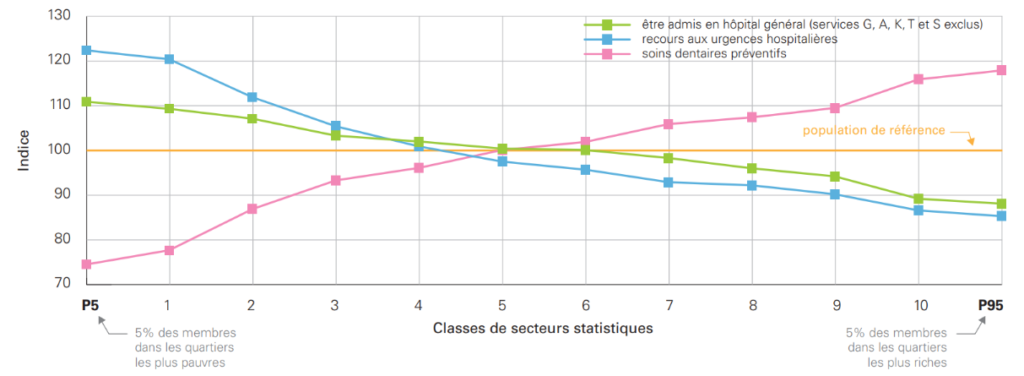
Dans l’étude, l’utilisation des soins de santé est illustrée par une série d’indicateurs afférents à différents domaines : les dispositifs préventifs, les contacts de 1ère ligne, les soins hospitaliers et la santé mentale.
Le recours aux soins hospitaliers peut être considéré comme le reflet direct de l’état de santé dégradé dans les quartiers pauvres. Ainsi, on observe que les personnes vivant dans les quartiers pauvres (classe 1) présentent un risque accru de 23% d’être admis en hôpital général (essentiellement les services de soins aigus) par rapport aux personnes de la classe 10 (voir figure 2). Cet écart relatif est de 26% quand on compare les classes P5 et P95. Une autre façon d’accéder aux soins hospitaliers est de recourir au service d’urgence de l’hôpital. Le gradient observé est similaire et les écarts relatifs sont encore plus accentués : 39% quand on compare la classe 1 à la classe 10 ; 44% quand on compare la classe P5 à la classe P95.
En termes de dispositifs de prévention, il est frappant de constater que le sens du gradient est renversé. Cela traduit le fait que le recours à ces dispositifs est moins fréquent chez les populations pauvres et augmente quand on passe d’une classe à l’autre. On observe ainsi une différence en matière de recours aux soins dentaires préventifs : les personnes de la classe 1 ont 33% de chance en moins d’y recourir que celles de la classe 10 (voir figure 2). Ce même écart relatif entre la classe P5 et P95 est de 37%. Autre exemple : on constate que les femmes vivant dans les quartiers pauvres ont 20% de chance en moins d’avoir bénéficié d’un dépistage du cancer du sein par rapport à celles vivant dans les quartiers riches (comparaison entre la classe 1 et 10). L’écart relatif entre les classes P5 et P95 est quant à lui de 25%.
Pour les contacts de 1ère ligne, on n’observe pas de gradient important quant aux consultations au cabinet d’un·e médecin généraliste. En revanche, en ce qui concerne les maisons médicales – autre façon de bénéficier de la médecine générale sans devoir payer de ticket modérateur ou avancer le coût des soins – ce sont bien les personnes vivant dans les quartiers pauvres qui y sont davantage inscrites : l’écart relatif entre la classe 1 et 10 est massif et de l’ordre de 500% (579% quand on compare la classe P5 et P95).
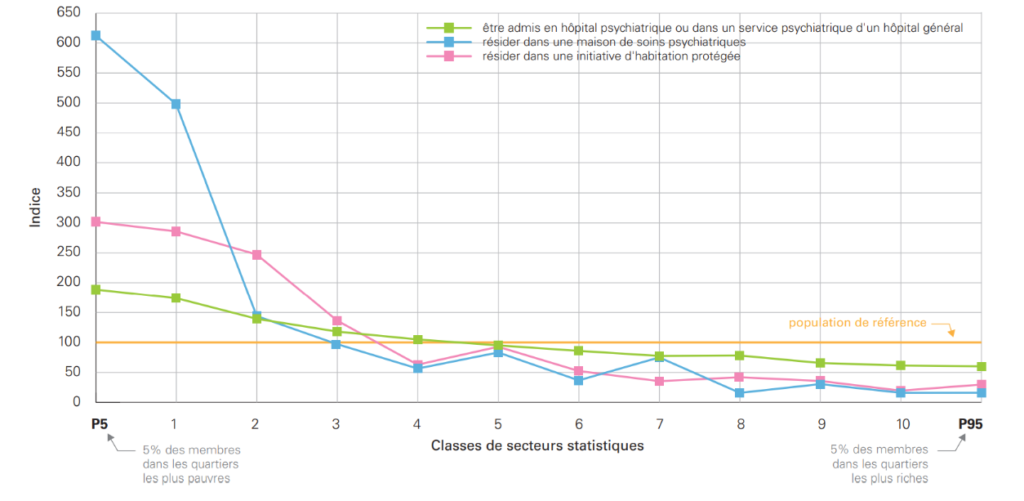
En ce qui concerne la santé mentale, on observe un gradient clair et considérable pour trois types de soins qui peuvent être considérés comme ‘lourds’, c’est-à-dire les hospitalisations psychiatriques, les séjours en maison de soins psychiatriques (MSP) et initiatives d’habitations protégées (IHP) (voir figure 3). Par rapport aux personnes de la classe 10, celles de la classe 1 ont 2,8 fois plus de risque d’être hospitalisées en hôpital psychiatrique (ou dans un service psychiatrique d’un hôpital général), soit un risque accru de 180%, 14,7 fois plus de risque de séjourner en MSP et 31 fois plus de risque de résider en IHP.
La situation est plus contrastée quand on examine le recours aux consultations en santé mentale. En effet, le gradient des consultations psychologiques [2] est en sens inverse de celui relatif aux consultations chez un·e psychiatre : plus on est riche et plus on a l’opportunité d’aller chez un·e psychologue, plus on est pauvre et plus on consulte le·la psychiatre. On observe également des gradients importants par rapport à l’utilisation d’antidépresseurs et d’antipsychotiques : plus on est pauvre et plus on a recours à ces médicaments.
Faire face aux inégalités
D’une façon générale, les caractéristiques des inégalités de santé sont les suivantes : à mesure que les revenus diminuent, l’état de santé se détériore, des soins lourds sont plus fréquemment utilisés, la prévention est moins opérante. Réduire ces inégalités devrait être un enjeu pour tous. En effet, elles ne sont pas une fatalité : elles ne sont en rien ‘naturelles’ mais bien ‘produites’ du fait qu’elles sont la résultante de toutes les autres inégalités auxquelles notre société est confrontée. Dès lors, compte tenu des multiples facteurs susceptibles d’influencer la santé, il est essentiel et nécessaire d’agir de façon conjointe dans divers domaines d’action comme les revenus, l’emploi, le logement, les conditions matérielles de vie, de travail, etc. Avec sa stratégie « la santé dans toutes les politiques » (Health in all policies), l’Organisation Mondiale de la Santé nous montre le chemin à suivre. De plus, le principe de l’universalisme proportionné doit fonder cette action. C’est ce que recommande Marmot (chercheur britannique en épidémiologie et en santé publique) : « pour réduire la pente du gradient social en matière de santé, les actions doivent être universelles, mais d’une ampleur et d’une intensité proportionnelles au niveau de désavantage. Une action plus intense sera probablement nécessaire pour les personnes défavorisées sur le plan économique et social, mais se concentrer uniquement sur les plus défavorisés ne réduira pas le gradient de santé et ne s’attaquera qu’à une petite partie du problème » [3].
Enfin, l’objectivation des inégalités de santé permet de réfléchir aux implications concernant l‘accès aux soins de santé. Améliorer cet accès nécessite une réflexion approfondie sur la façon dont l’offre de soins est organisée en fonction des besoins de la population. Le principe de l’universalisme proportionné peut, ici, également nous guider. L’accès aux soins doit être envisagé dans ses 4 dimensions
- La détection des besoins en soin (la sensibilité)
Il faut pouvoir mieux prendre en compte les besoins de soins accrus des personnes défavorisées, à commencer par une détection suffisamment précoce des problèmes de santé. Cela passe, entre autres, par la formation des prestataires de soins afin qu’ils·elles puissent mieux identifier les risques sociaux sur la santé, de façon à favoriser un dépistage et un suivi plus adapté. Mais il faut aussi sensibiliser les patient·es aux risques de santé afin d’éviter la sous-utilisation des soins de santé qui peut avoir d’autant plus de conséquences négatives pour les groupes les plus à risque. Ce qui est loin d’être évident, tant les difficultés au quotidien pour les groupes vulnérables détournent l’attention par rapport aux problèmes de santé.
2. La disponibilité des services de santé
L’existence d’inégalités de santé signifie aussi que les besoins en soins de santé sont inégalement répartis sur le territoire. L’offre de soins doit être dimensionnée de façon à assurer une disponibilité suffisante des services adéquats en fonction des besoins des populations locales.
3. L’accessibilité financière
Notre système de santé laisse trop de dépenses à charge des patients, ce qui induit un report de soins pour des raisons financières et des dépenses importantes susceptibles de déstabiliser le budget des ménages. Bien des efforts sont encore à faire ! Ces efforts ne doivent pas uniquement viser les publics les plus défavorisés financièrement mais il doit s’agir de mesures progressives pour s’adapter à la capacité à payer et aux différents niveaux de besoins de soins au sein de la population.
4. L’acceptabilité
Le but visé est le suivant : des soins acceptables pour tous, c’est-à-dire des prestations de soins délivrées avec le niveau minimum de qualité perçue pour que les personnes acceptent d’y recourir. Les personnes en situation de vulnérabilité socio-économique doivent pouvoir bénéficier d’une écoute et d’une compréhension suffisante de la part des soignant·es afin que les soins et la façon de les délivrer soient adaptées aux situations personnelles.
Les résultats complets de l’étude sont disponibles en ligne sur le site de la MC à la rubrique ‘Santé & Société’.
Avalosse, H., Noirhomme, C., Cès, S. (2022). Inégaux face à la santé. Etude quantitative des inégalités économiques relatives à la santé et à l’utilisation des soins de santé par les membres de la MC. Santé & Société, 4, 6-30.
https://www.mc.be/media/sante-et-societe-4-etude-inegaux-face-a-la-sante_tcm49-77065.pdf
[1] Les paramètres de standardisation sont l’âge, le sexe et la région.
[2] La réforme des soins psychologiques a été implémentée au sein de l’assurance obligatoire soins de santé à partir de 2020. L’étude portant sur des données de 2019, le recours aux soins psychologiques est évalué à l’aide de données de l’assurance complémentaire de la MC, qui intervient pour ce type de soins.
[3] Marmot, M. (2010). Fair society, healthy lives. The Marmot Review. Strategic review of health inequalities in England post-2010. Executive Summary, p. 10
