Cet article explorera d’abord les éléments liés à la santé de ces deux publics peu connus. Ensuite, il abordera la santé du public-cible d’Alias sous l’angle de la pandémie. Depuis le début de la crise sanitaire de 2020, l’asbl maintient son offre auprès des TDS de manière plus large et observe les conséquences de la pandémie et des mesures prises par le gouvernement pour l’endiguer sur leur vie et leur santé. Neuf mois après les premières mesures, les conséquences sont nombreuses.

Lexique
- Le Bareback désigne les rapports sexuels sans préservatif.
- Cisgenre (cis) qualifie une personne dont l’identité de genre (par extension l’expression de genre) est plutôt en adéquation avec le rôle social attendu et assigné à la naissance.
- Le chemsex consiste à prendre des produits psychoactifs ou drogues qu’elles soient légales (ex : alcool, médicaments, viagra) ou non (ex : cocaïne, crystal meth/Tina, speed/amphéta- mines, GBL/GHB, héroïne) dans un but sexuel.
- Escort (escorting) désigne l’activité de prostitution/travail du sexe où les individus trouvent des client.e.s en ligne. L’escorting peut également faire référence à l’activité de prostitu- tion/travail du sexe où il y a, en plus d’un rapport sexuel, un accompagnement social.
- HSH est l’acronyme de Hommes qui ont des rapports Sexuels avec des Hommes.
- LGBTQIA+ est l’acronyme de Lesbienne – Gay – Bisexuel.le – Transgenre* – Queer – Intersexe – Asexuel.le – et tous les autres.
- Non-binaire qualifie les identités de genres ne se référant pas ou défiant les normes de genre binaires (femme/homme).
- PMS est l’acronyme de Psycho-Médico-Social.
- TPE est l’acronyme de Traitement Post-Exposition (au VIH).
- Les personnes transgenres* (trans) ont une identité de genre différente de celle qu’on leur a assignée à la naissance. Cette identité peut être homme ou femme, ou bien sortir de la binarité socialement imposée. Le terme trans est écrit avec un astérisque afin de marquer l’inclusivité de toutes les identités et expressions de genres.
- PrEP est l’acronyme de Prophylaxie Pré-Exposition (du VIH).
- TDS est l’acronyme de Travailleur.euse du Sexe.
La prostitution étudiante : conséquences du stigma sur l’accès et la qualité des soins de santé
Portrait de l’échantillon et de sa pratique du travail du sexe
Iels s’identifient comme escorts, sugarbabies, camgirls/boys. Parfois depuis plusieurs années, parfois depuis moins de 6 mois. Les applications mobiles et les réseaux sociaux sont un moyen de rencontre en plein essor, puisque 97,4% des étudiants HSH et trans* interrogés fréquentent des sites d’escorting, 52,6% des applications et 26,3% les réseaux sociaux. Cela explique l’absence de ce public sur les lieux de travail habituels de l’association (rue, permanence d’accueil dans nos locaux), et les difficultés que nous avions à nous faire connaître auprès d’elles et eux. L’échantillon de répondant·es se compose à 23,9% de personnes trans* ou non-binaire et 89,5% n’est pas hétérosexuel. Parmi les 39 répondant·es retenu·es pour analyser les résultats de l’enquête, iels ont en majorité (65,8%) entre 19 et 24 ans et répondent à 44,4% voir des client·es une à plusieurs fois par semaine, à 36,1% une fois par mois. On observe donc dans notre échantillon une activité fréquente et régulière.
Pratiqué dans 83% des cas pour faire face aux dépenses quotidiennes et dans 58% pour payer le minerval, le principal aspect positif du travail du sexe concerne la rapidité des revenus (88.2%) et la souplesse des horaires (76,5%). En effet, celleux-ci peuvent choisir leurs jours de travail et les horaires, ce qui est important quand cette activité est combinée avec des études ou un stage en journée. Cela signifie aussi qu’il est plus facile d’arrêter pendant leurs examens ou lorsqu’iels en ont moins besoin.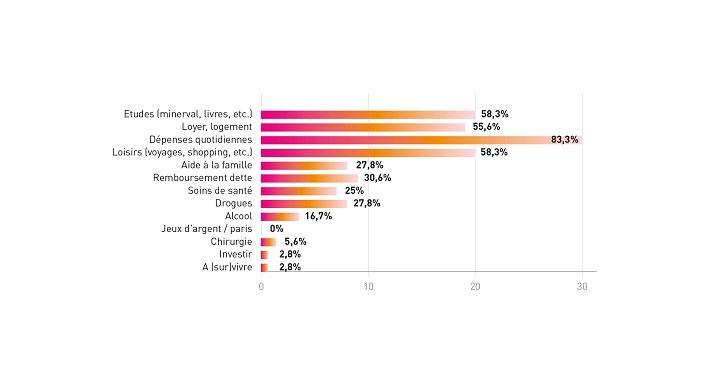
Coming out, stigmate et secret
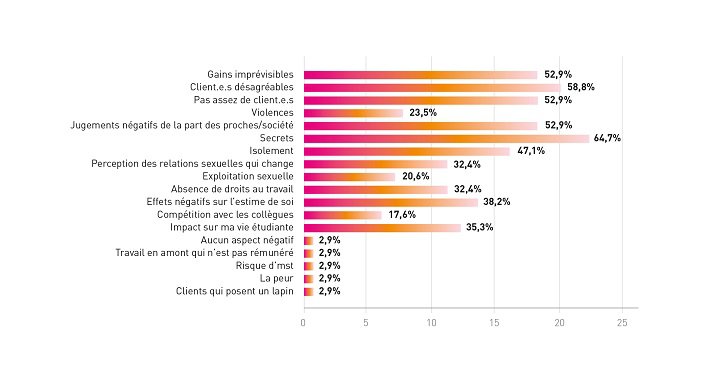
Certains aspects négatifs sont liés entre eux : 23,9% de l’échantillon est trans* ou non-binaire, et 89,5% n’est pas hétérosexuel. Cela signifie qu’une grande majorité des répondant·es est concernée par un coming out d’identité de genre ou d’orientation sexuelle. Certain·es étudiant·es TDS de l’échantillon rapportent donc des situations de double stigmatisation liées au cumul de plusieurs identités stigmatisées par la société : le travail du sexe avec l’homosexualité et/ou la transidentité. 63,9% d’entre elles et eux ont parlé au moins une fois de leur activité de prostitution / travail du sexe à un·e proche. Iels sont donc 36,1% à n’en avoir parlé à personne.
Les situations qui exposent les étudiant·es à la découverte de leurs activités et au jugement sont nombreuses et les poussent, pour garder le secret sur leur activité, leur orientation sexuelle, ou leur identité de genre, à séparer leur vie d’étudiant·e et leur activité. Pour cela, iels se créent une double-vie avec un pseudo, une autre histoire, un autre numéro de téléphone ou une autre adresse e-mail. Cette attention spécifique à garder secret tout un pan de leur vie est souvent fatigante à gérer au quotidien.
L’accès aux soins de santé, entre secret et méconnaissance des structures spécialisé
Une écrasante majorité des répondant.es déclare avoir accès à des soins médicaux (94,3%). Les médecins traitants (81,3%) et l’hôpital (50%) ressortent en premier lieu, et 81,1% des répondant.e.s disposent d’une mutuelle. Iels sont 10,8% à n’avoir accès à aucun remboursement médical. A titre de comparaison, parmi le public connaissant déjà Alias et ayant fréquenté la permanence médicale en 2018, 6 personnes sur 10 n’avaient pas de médecin généraliste et seulement 3 personnes sur 73 avaient un médecin au courant de leur activité.
« Fellation et rarement sodomie sans capote », « Fellation, pénétration anale », « Non-utilisation du préservatif », « Rapports non protégés rares, mais parfois », « Bareback » sont autant de pratiques à risques exercées par les les répondant·es et rapportées avec leurs propres mots. Plusieurs hypothèses peuvent être avancées pour expliquer ces situations : le coût des préservatifs et du lubrifiant, la méconnaissance des risques encourus lors de rapports non protégés ou encore la pression par les client·es de ne pas utiliser de préservatif contre un prix plus élevé – c’est en effet ce que rapportent plusieurs étudiant·es lors des entretiens. Le besoin de soins de santé est donc bien réel pour les étudiant·es HsH et trans* qui pratiquent le travail du sexe.
A cet égard, la majorité des répondant·es se fait dépister régulièrement : 37,8% tous les 6 mois, 27% tous les 3 mois et 21,6% une fois par an. 10,6% n’y vont jamais. Fait interpellant, seul·es 16,2% des étudiant·es parlent à leur médecin de leur activité de travail du sexe. C’est pourtant une variable primordiale dans la prise en charge des patient·es. Seul·es 7 étudiant·es affirment se rendre dans des centres de planning familial ou dans des permanences d’association. La moitié (51,4%) connaît une ou plusieurs associations qui travaillent avec des travailleur.euse.s du sexe/prostitué.e.s. Cependant, 48,6% affirment n’en connaître aucune, pas même Alias et 56,8% des répondant·es déclarent n’avoir jamais fait appel aux services PMS proposés par des associations. En effet, si iels ne connaissent pas les associations, comme précédemment établi, iels ont moins de chance d’y avoir fait appel. Les freins identifiés par les étudiant·es dans l’accès aux services proposés par les associations sont la crainte du jugement (52,2%) et la volonté de préserver leur anonymat (43,5%). Ensuite la méconnaissance des associations existantes (26,1%) et le fait qu’iels ne ressentent pas le besoin d’utiliser les services existants (26,1%).
Répondre aux besoins et contourner les craintes
Ces craintes de jugement et la volonté de préserver l’anonymat se ressentent dans toutes les sphères des répondant·es, que ce soit sur les campus ou dans leur famille. Les associations PMS peuvent donc mettre en avant le non-jugement et la confidentialité dans la présentation de leurs services, ces garanties présentant de réels avantages pour les bénéficiaires. Les étudiant·es expliquent que les services dont ils ont besoin et que les associations pourraient leur apporter sont les suivants :
- Dépistage gratuit et anonyme (67,6%)
- Distribution gratuite de préservatifs (64,7%)
- Consultation psychologique (52,9%)
- Aide sociale (50%)
- Informations légales (50%)
- Consultation médicale (50%), prise de la PrEP (41,2%) et informations sur la santé sexuelle (41,2%)
- Contact avec d’autres étudiant.e.s travailleur.euse.s du sexe (44,1%)
Chemsex : pendant et après la session, des besoins de santé spécifiques et protéiformes
Chemsex, party and play, slam, les terminologies sont nombreuses pour désigner ce phénomène en augmentation dont les contours (termes, fréquences, substances) évoluent constamment. L’enquête sur le chemsex, amorcée en 2019, avait pour but d’améliorer la connaissance de l’équipe d’Alias concernant les réalités et enjeux de cette pratique parmi les travailleurs et travailleuses du sexe, afin de mieux les conseiller et les orienter. En particulier, nous avons cherché à en savoir plus sur la prise de produits avec des clients pour pouvoir donner des informations adaptées à cette réalité; et alimenter la partie consacrée au TDS du site internet www.chemsex.be piloté par l’asbl Ex Aequo et l’Observatoire du sida et des sexualités (Université Saint-Louis Bruxelles).
Présentation de l’échantillon et de leur pratique du chemsex
Entre janvier et septembre 2019, à travers des permanences internet entièrement dédiées à diffuser le questionnaire sur des sites ou applications de rencontre entre travailleurs du sexe et clients, nous avons réussi à contacter proactivement 118 personnes qui visibilisent la pratique du chemsex sur leurs profils. 52 personnes ont répondu au questionnaire, ces réponses fournissent donc des indications intéressantes mais ne peuvent pas être considérées comme représentatives de l’ensemble des travailleurs du sexe pratiquant le chemsex à Bruxelles. L’âge des répondant·es varie entre 18 et 60 ans avec une moyenne d’âge de 34 ans et une plus grande proportion des 24-43 ans.
En ce qui concerne la régularité de la pratique du chemsex pour les travailleurs et travailleuses du sexe ayant répondu à l’enquête, 48% des répondant·es déclarent le pratiquer une fois par semaine, 24% une fois par mois en moyenne, 16% de 1 à 11 fois par an, 10% une fois par an ou plus rarement et 2% tous les jours.
Une définition large entre choix et contrainte
« Le chemsex c’est prendre des produits psychoactifs ou drogues qu’elles soient légales (ex : alcool, médicaments, viagra) ou non (ex : héroïne, Crystal Meth/Tina, speed/amphétamines, cocaïne, GBL/GHB) dans un but sexuel. »
Cette définition extensive du chemsex inclut donc les produits psychoactifs légaux et illégaux, circulant de longue date ou apparus plus récemment. Elle devait notamment permettre de comparer l’usage des différents produits chez les travailleur·ses du sexe chemsexeur·ses.
Les réponses au questionnaire indiquent qu’un quart des personnes (26,5%) pratiquerait le chemsex uniquement à la demande du client, un petit tiers par envie (30,6%), et une petite moitié parce que leur souhait de pratiquer le chemsex rejoint celui des clients (42,9%). Il est à noter que cette pratique peut impliquer une addiction aux produits, celle-ci pouvant se renforcer par l’habitude de consommer dans des contextes donnés (ce que l’on appelle l’effet de contexte ou d’environnement) et la notion de choix concernant la pratique du chemsex dans le travail du sexe est floue et à relativiser. Dès lors, les réponses reçues à cette question sont à repenser à la lumière d’une lecture plus complexe impliquant travail, addiction au produit, contexte, consentement et choix.
Les produits consommés et leurs effets
Les travailleur·ses du sexe ayant répondu à l’enquête ont déclaré consommer, par ordre décroissant d’utilisation :
- Les stimulants sexuels (médicaments) pour 60,8% d’entre eux, notamment ceux aidant à l’érection et que l’on peut se procurer légalement en pharmacie ou dans certains sex-shop comme le Viagra©, le Cyalis© ou le Kamagra©.
- Des drogues légales, faciles d’accès et non réprimées comme l’alcool (56,9%) et le poppers, facilement accessible dans le commerce et qui est utilisé entre autres pour dilater l’anus et favoriser l’excitation (56,9 %).
- La cocaïne (56,9%), illégale elle, est le plus souvent sniffée mais aussi parfois injectée, fumée ou utilisée en plug anal
.
D’autres produits, dont la « démocratisation » s’est opérée en même temps que celle du terme chemsex, apparaissent ensuite dans les réponses. Il s’agit du GHB et du GBL (47,1%). Utilisé d’abord comme anesthésiant, le GHB a été popularisé dans les années 1980 chez les culturistes notamment pour ses effets sur la croissance et le développement de la masse musculaire. Il a longtemps été connu du grand public comme la « drogue du viol » car il a un effet euphorisant, désinhibant, relaxant et qu’il peut facilement causer des pertes de mémoire ou des « trous noirs », notamment en interaction avec l’alcool ou en surdose, ce qui arrive aisément. Les doses sont comptées au millilitre près car la dose récréative et la dose toxique sont très proches.
Ensuite arrivent le cannabis (45,1%), le plus souvent fumé, et l’ecstasy (45,1%) dont le principe actif est souvent la MDMA même si c’est de moins en moins le cas, et qui est principalement ingérée sous forme de pilules, en parachute dans une feuille à rouler et est parfois sniffée. D’autres produits illégaux se situent dans les mêmes niveaux de déclaration, comme les amphétamines (43,2%), dont fait partie le speed aussi appelé « S », consommées sous forme de poudre le plus souvent sniffées.
Arrive alors un produit psychoactif très utilisé ces dernières années dans des contextes de chemsex : le crystal meth (41,2%), souvent appelé « T » ou Tina, qui se présente sous forme de cristaux, de poudre, de gélules ou de comprimés consommés le plus souvent par inhalation dans une pipe en verre ou par injection. Quand on parle de slam dans les milieux gays, c’est-à-dire de consommation de produits par voie intraveineuse dans un contexte de chemsex, c’est la plupart du temps du crystal meth/Tina qui est injecté.
La MDMA (27,5%) est ensuite signalée. Elle circule sous forme de cristaux ou de poudre. La kétamine (23,5%), qui est utilisée comme anesthésique et antidouleur dans la sphère médicale, se retrouve sous forme de poudre (sniffée) ou de liquide (ingéré ou injecté). Viennent ensuite la méphédrone (19,6%) aussi appelée 4MMC qui fait partie des nouveaux produits de synthèse (NPS), souvent sniffée sous forme de poudre.
Les médicaments autres que les stimulants sexuels (15,7%) sont cités sans détailler à quelle classe ils appartiennent. Il s’agit, par exemple, de benzodiazépines ou d’autres médicaments qui ont des effets psychoactifs. Une partie des chemsexeurs utilise ces types de médicaments pour faciliter la « descente ». Des entretiens qualitatifs ou la tenue d’un focus groupe pourraient nous aider à préciser ceci.
Apparaissent en fin de liste des produits hallucinogènes, comme certains champignons (13,7%) ou le LSD (11,8%). Enfin la méthadone (11,8%) et l’héroïne (9,8%) sont citées. Ces deux derniers produits sont plutôt déclarés par des personnes plus âgées ou des personnes ayant déclaré ne plus faire de chemsex actuellement dans le cadre du travail du sexe.
De quelles informations les travailleur·ses du sexe ont besoin dans le cadre du chemsex ?
Le besoin principal identifié est l’accès à une information fiable et sans jugement sur les substances consommées, leurs effets, leur toxicité, les combinaisons à éviter, afin de réduire les risques pendant la prise (gestion des effets, interactions, demandes du client) mais aussi après (baisse de la libido, descentes/craving, perte de connaissance et de mémoire et bad trips). Il ressort également un besoin d’aide pour retrouver du plaisir dans sa vie sexuelle sans nécessairement devoir prendre des produits ; et de conseils vis-à-vis des différents moyens de pouvoir contrôler les produits, les tester pour connaître leur composition, se former pour s’injecter et/ou injecter en évitant le maximum de risques. Enfin, un besoin d’informations sur les risques encourus par les personnes fournissant les produits dans les plans chems.
On peut retrouver les réponses et conseils d’Alias à ces demandes d’informations des travailleurs du sexe chemsexeurs sur le site www.chemsex.be, où cette enquête a servi en grande partie à rédiger la rubrique « travail du sexe ».
L’accès aux soins de santé des travailleur·ses du sexe encore plus menacé par la crise sanitaire
Pour lutter contre la propagation de la Covid-19, le travail du sexe a été interdit dans toute la Belgique du 13 mars au 8 juin 2020 et l’est à nouveau depuis le 26 octobre dernier. La plupart des travailleur·ses du sexe qui sollicitent les associations de première ligne telles qu’Alias se trouvent déjà dans une situation de précarité plus ou moins extrême en temps normal
. Logement, alimentation et accès aux soins de santé relèvent souvent de la gageure, en l’absence de solutions institutionnelles adaptées. La situation sanitaire a non seulement éliminé l’alternative souvent vitale du travail du sexe, mais elle a aussi saturé le réseau psycho-médico-social bruxellois qui a dû, comme tout le monde, faire face dans l’urgence. La gestion de cette situation amplifie depuis mars les fragilités, pourtant déjà importantes, d’une grande partie des personnes qui exercent la prostitution. Nous dressons ici un inventaire des conséquences principales de ces mesures sur la santé physique et mentale des personnes que nous suivons depuis mars.
Le statut administratif : une entrave dans l’accès aux soins
Manque d’opportunité dans le pays de résidence, obtention de l’asile dans un autre pays européen alors que leur réseau social se trouve en Belgique, nécessité de voyager en Europe pour étendre leur clientèle… Autant de situations qui poussent certain·es TDS à vivre, pour un temps long ou court, sur le territoire belge avec un titre de séjour plus ou moins précaire. Pour ces personnes, l’accès aux soins en Belgique est souvent compliqué, et beaucoup font régulièrement l’aller-retour entre la Belgique et le pays de résidence afin de se faire soigner.
Interruption de traitement
Le confinement obligatoire du printemps 2020 et la fermeture des frontières ont maintenu certain·es travailleur·ses mobiles sur le territoire belge, sans adresse officielle et sans accès à des traitements parfois aussi vitaux que les antirétroviraux pour les personnes vivant avec le VIH. Pendant la période du confinement, nous avons suivi 156 personnes, dont 41 nouvelles (+175% par rapport aux nouvelles personnes de la même période en 2019) qui n’avaient, pour moitié, pas d’accès effectif aux droits médicaux en Belgique. Des demandes d’aide médicale urgente ont été introduites, mais une partie de ces personnes n’avait toujours pas accès aux traitements plusieurs mois après. Traitements que certains CPAS mettent parfois du temps à accepter de prendre en charge, en raison de leur coût.
Du jour au lendemain, des personnes vivant avec le VIH se sont retrouvées sans traitement. Parmi elles, certaines qui n’étaient plus contaminantes grâce à une charge virale indétectable le sont donc peut-être devenues. L’équipe a parfois dû trouver des solutions de secours in extremis afin de permettre à quelques escorts de poursuivre leurs traitements antirétroviraux. Elle a notamment eu recours au service de dépannage organisé par le CETIM, qui a mis gratuitement à disposition des fins de boîtes d’antirétroviraux. Certain·es TDS ont également pu compter sur la solidarité d’autres personnes séropositives
. Au risque médical que représente une interruption de traitement s’ajoute l’angoisse générée par l’incertitude qui entoure le moment de sa reprise pour la personne qui en est privée.
L’impact sur la santé mentale
Les personnes suivies par l’asbl n’ont pas échappé au stress et à l’anxiété qui ont touché l’ensemble de la population au moment de l’annonce de la situation sanitaire et des mesures prises pour l’endiguer. Dans leur cas, néanmoins, l’isolement, la raréfaction des liens sociaux et l’accroissement de la précarité sont venus s’ajouter à de nombreux facteurs préexistants tels que l’instabilité économique et professionnelle, la stigmatisation, les discriminations ; accroissant d’autant les problèmes de santé mentale chez des personnes déjà sous pression à ce niveau. Décompensations, angoisses, dépressions, idées suicidaires sont autant de phénomènes dont l’équipe a été témoin durant et depuis le confinement. Les lignes d’urgence psychologique ont été un recours salvateur, mais elles ne sont pas toujours accessibles pour les personnes qui parlent peu ou pas les langues nationales, ni adaptées au sujet tabou et mal connu du travail du sexe.
Objectiver les conséquences avec une enquête
La crise du Covid-19 et les confinements successifs bouleversent en profondeur les conditions et les possibilités d’exercice du travail du sexe/de la prostitution. Les associations de terrain constatent depuis mars les conséquences tant sanitaires que matérielles pour les travailleur·ses du sexe/prostitué·es – en terme de revenus, de santé, d’accès aux soins et aux services. Pour mieux les documenter, une enquête statistique est lancée. Elle sera déployée par les associations de première ligne qui s’engagent auprès des TDS : Alias, Espace P. et Utsopi. L’objectif premier est de réaliser un portrait statistique de l’état d’accès aux droits et aux protections sociales des personnes qui exercent la prostitution, puisque le confinement permet une mise en lumière inédite de dysfonctionnements parfois anciens à cet égard. Nous voulons également que les chiffres recueillis permettent de tirer des enseignements utiles à la décision publique/politique en matière de santé publique et de protection sociale, en pleine seconde vague de la pandémie. Enfin, cette enquête doit permettre aux personnes concernées de fournir des informations importantes dans ce contexte, de partager leur expertise et de prendre la parole concernant leur vécu de la situation. Enfin, l’enquête est un moyen de les défrayer pour le recueil de ces informations, alors que l’accès aux droits reste cahoteux pour la plupart d’entre elles.
Alias, dix ans d’expertise auprès des travailleurs du sexe HSH et trans*
L’asbl Alias a pour objectif l’accompagnement psycho-médico-social de qualité destiné spécifiquement aux travailleurs du sexe/prostitués masculins cis et personnes trans* dans la Région de Bruxelles-Capitale. Elle vise prioritairement la promotion de la santé, en ce compris les aspects de prévention et de réduction des risques, l’accès aux soins de santé et aux droits sociaux pour le public. Pour cela, elle travaille en collaboration avec un très large réseau de partenaires de différents secteurs.Pour établir le contact et assurer une proximité avec son public, l’offre de service hebdomadaire comprend notamment du travail de rue, des activités communautaires, une permanence d’accueil, des permanences internet, des permanences médicales décentralisées de dépistage VIH/IST et des guidances individuelles.
Références bibliographiques et ressources
Ressources sur le chemsex en Belgique
- Van Acker J., 2017, Plan chem ? Plan Slam ? Les pLans « sous prod » : une recherche explora- toire sur le chemsex parmi les gays, bisexuels et autres HSH dans la Région de Bruxellescapitale, Observatoire du sida et des sexualités, Université Saint-Louis – Bruxelles.
- Alias, 2020, Enquête exploratoire sur le chemsex dans le contexte de la prostitution/du travail du sexe HSH & Trans* à Bruxelles Capitale et au-delà.
- En ligne : www.observatoire-sidasexualites.be
- Mathurin C., 2016, « CHEM SEX, les pratiques sexuelles des gays en question au Pink Screens ». En ligne : www.bxlbondyblog.be
- Ressources sur le chemsex sur le site d’Ex-Aequo asbl : www.exaequo.be/fr/gay-life/chemsex
Liens utiles
- Organisations pour les personnes actives dans la prostitution/le travail du sexe en Belgique ALIAS (BRUXELLES) : www.alias-bru.be
- BOYSPROJECT (ANVERS) : www.boysproject.be
- ENTRE2 (CHARLEROI) : www.entre2wallonie.com
- ESPACE P (MONS BRUXELLES CHARLEROI TOURNAI LIEGE NAMUR) : www.espacep.be
- ICAR WALLONIË (LIEGE SERAING VERVIERS) : www.icar-wallonie.be
- UTSOPI (BELGIQUE) : www.utsopi.be
- VIOLET (FLANDRE) : www.violett.be
Autres liens utiles
- Info4escorts : www.info4escorts.be
- Sexwork.be : www.infosexwork.be
- Chemsex.be : www.chemsex.be
- Modus Vivendi : www.modusvivendi-be.org
- Eurotox : www.eurotox.org
Ressources sur la prostitution étudiante
- Alias, 2020, Enquête exploratoire sur les étudiant.e.s HSH et trans* actifs dans la prostitution/le travail du sexe à Bruxelles-Capitale et au-delà.
- CLOUET E., 2008, La prostitution étudiante à l’heure des nouvelles technologies de communi- cation, Ed. Max Milo.
- CUSICK L., ROBERTS R., PATON S., 2009, « Higher and further education institution policies on student and staff involvement in commercial sex », Journal of Higher Education Policy and Management, vol. 31, n° 2.
- D’ANGELO A., 2017, Prostituées alimentaires : épouses, mères, étudiantes…, Ed. La Boite a Pandore.
- DELIGNE C., GABIAM K., VAN CRIEKINGEN M., DECROLY J-M., 2006, « Les territoires de l’ho- mosexualité à Bruxelles : visibles et invisibles », Cahiers de géographie du Québec, vol. 50, n° 140.
- DEQUIRE A.-F.., 2007, « Le monde des étudiants : entre précarité et souffrance », Pensée Plu- rielle, vol. 1, n° 14.
- DEQUIRE A.-F., 2011, « Les étudiants et la prostitution : entre fantasmes et réalité », Pensée Plurielle, vol. 2, n° 27.
- DIELEMAN M., 2006, Trajectoires de prostitution à la minorité. Vulnérabilisations et prises de risques., Ministère de la Communauté française et Entre2 asbl.
- D L., 2008, Mes chères études, Ed. Max Milo.
- LANTZ S., 2005, « Students Working in the Melbourne Sex Industry : Education, Human Capital and the Changing Patterns of the Youth Labour Market », Journal of Youth Studies, vol. 8, n°4.
- LEROIJ C., MAES R., 2016, Étude relative aux nouvelles formes de prostitution à Bruxelles, et visant à l’obtention de données comparatives à l’égard de la prostitution et de la traite des êtres humains à des fins d’exploitation sexuelle au sein de trois villes européennes, Ed. Collectif Formation Société.
- LEROY C., 2018, « La prostitution étudiante, de la scène aux coulisses », Les cahiers du genre, 2017/2018.National Union of Students (NUS), 2016, Student sex worker research.
- ROBERTS R., 2018, Capitalism on Campus : Sex Work, Academic Freedom and the Market, Ed. Zero Books.
- ROBERTS R., BERGSTROM S., LA ROOY D., 2007, « Sex work and students : an exploratory study », Journal of Further and Higher Education, vol. 31, n° 4.
- ROBERTS R., SANDERS T., MYERS T., SMITH D., 2010, « Participation in sex work : students’ views », Sex Education, vol. 10 , n° 2.
- RUBIO V., 2013, « Prostitution masculine sur internet. Le choix du client », Ethnologie fran- çaise, vol. 43, n° 3.
- RUBIO, V., 2017, « Le « temps en plus » de l’escorting. Temporalité, communication et prostitution », Hermès, La Revue, vol. 2, n° 78.
- SAGAR T., JONES D., SYMONS K., BOWRING J., 2015, The student sex work project : research summary, Centre for criminal justice and criminology, Swansea University.
- SANDERS T., HARDY K., 2013, « Sex work : the ultimate precarious labour ? », Criminal Justice Matters, vol. 93, n° 1
- SANDERS T., HARDY K., 2015, « Students selling sex : Marketisation, higher education and con- sumption », British Journal of Sociology of Education, vol. 26, n° 5.
“La prostitution est une réalité en Belgique mais son statut juridique demeure très particulier, voire paradoxal. Ni punissable ni interdit, son exercice fait toutefois l’objet de réglementations non coordonnées dans diverses branches du droit. Tant le droit fiscal que le droit de la sécurité sociale considèrent cette activité comme une activité professionnelle susceptible de donner lieu au paiement d’impôts et de cotisations sociales, sans néanmoins que les droits corrélatifs soient accordés aux personnes qui l’exercent.
Du reste, si l’activité de prostitution en tant que telle n’est pas interdite, celui qui la pratique risque de se retrouver confronté à la nullité de la convention de travail, du fait d’une contrariété potentielle à l’ordre public et aux bonnes mœurs. L’activité est donc plus tolérée qu’autorisée, ce qui suscite de nombreuses interrogations et une grande insécurité juridique pour les travailleurs du sexe in Gilson, Steve ; et. al. Aspects juridiques de la prostitution, droit pénal, droit administratif, droit social et droit fiscal. Anthémis (2017) (ISBN:978-2-8072-0231-3) 212 pp. pages
Par exemple, une personne a avancé une de ses boîtes déjà acheté car elle avait une réserve pour plusieurs mois.
Principal centre médical de référence pour le VIH/SIDA en Belgique
chiffres issus de notre outil de récolte de données KORAL
https://www.amnesty.org/download/Documents/POL4040612016FRENCH.pdf
Le travail du sexe est interdit suite à l’arrêté ministériel du 13 mars portant sur les mesures d’urgence pour éviter la propagation du coronavirus Covid19.
Le craving désigne le besoin irrépressible et très fort de consommer, accentué si la prise se fait par injection ou plug anal, par exemple avec la Tina.
Le plug anal (ou plug) est aussi appelé injection anale désigne la consommation de produits par voie anale (mais sans aiguille)