Cette synthèse de la littérature cherche à décrire la façon dont la crise sanitaire révèle et accentue les inégalités sociales de santé. L’analyse de la gestion de cette crise illustre quant à elle, les limites d’un système centré sur une approche comportementaliste des inégalités sociales de santé. La notion de responsabilité y est centrale et pourtant problématique. Comment envisager des pistes d’actions qui puissent agir sur la réduction du gradient social de santé afin de protéger aussi les plus vulnérables ?
Il convient de préciser que cette analyse de la littérature se limite à la date du 13 mai 2020. En effet, le caractère spécifique de cette crise sanitaire nous confronte à une actualisation permanente des publications scientifiques. De nouvelles communications paraissent quotidiennement. Pour reprendre une citation bien connue : ce qui était vrai hier ne l’est plus (ou peut-être de manière incomplète) aujourd’hui et ce qui est vrai aujourd’hui ne le sera peut-être plus (en tout cas en totalité) demain. La crise sanitaire nous impose donc une certaine prudence dans notre rapport au savoir qu’elle nous offre au jour le jour.
Faits saillants
- L’idée commune selon laquelle le coronavirus nous affecte toutes et tous sans faire de différences est profondément fausse, et c’est même une illusion dangereuse, car elle mène à l’inertie là où l’action devrait prévaloir.
- Les personnes vulnérables deviennent encore plus vulnérables en période de pandémie. Il est particulièrement important de prendre note de la vulnérabilité liée à la pauvreté, à la discrimination, au genre, à la maladie, à la perte d’autonomie, à l’âge avancé et aux situations de handicap.
- L’analyse des hospitalisations pour le COVID-19 met en évidence une surreprésentation des personnes âgées. L’analyse des taux de mortalité souligne une surmortalité parmi les hommes en comparaison à la population féminine. L’analyse des profils de patients hospitalisés révèle une prédominance de comorbidité tels que le surpoids et l’obésité, l’hypertension artérielle, les maladies cardiovasculaires, le diabète de type 2 et plus rarement la BPCO.
- Les conditions de vie comme l’habitat, le revenu, les relations sociales influencent la façon dont les personnes peuvent adopter les mesures barrières pour limiter les risques de contamination.
- Une compréhension philosophique de la valeur et de la nature de la responsabilité éclaire utilement le rôle limité de la responsabilité individuelle dans le contexte de la promotion de la santé. Entre culpabilisation, attribution de la responsabilité et endossement des conséquences, quelle place pour la co-responsabilité dans le champ de la promotion de la santé ?
- Alors que la surveillance et le suivi (traçage) des personnes contaminées se justifient pour assurer un contrôle sur la pandémie, ces stratégies interrogent sur les limites imposées au respect de la vie privée notamment sur l’utilisation de ces données, et sur la limite temporelle de ces mesures et de l’enregistrement de ces données.
- Face à ce dilemme et pour limiter les conséquences de la crise sanitaire et socio-économique, la santé publique se doit d’innover de nouvelles stratégies pour s’attaquer aux déterminants sociaux qui sont susceptibles d’agir sur la réduction des inégalités sociales de santé. Pour que la crise devienne une opportunité et non une altération supplémentaire de la capacité d’agir des personnes et des groupes les plus vulnérables.
Introduction
En quelques semaines, la pandémie de Covid‐19 a bouleversé la vie de tout un chacun. Si la contamination semble toucher toutes les classes sociales, le vécu de la crise sanitaire diffère selon les conditions de vie. Ses répercussions ont un impact différent selon le statut socioéconomique, aggravant les inégalités sociales et en conséquence les inégalités sociales de santé. La crise sanitaire met au défi notre système de santé de reconsidérer ses priorités et d’analyser ses limites dans la réduction des inégalités sociales de santé.
Pour rappel, ces inégalités se réfèrent à la manière dont certains groupes de population sont empêchés d’atteindre une santé optimale en raison de leur lieu de résidence, de la discrimination qu’ils subissent, de leur situation sociale et / ou économique, de leur âge ou de leur état de santé ou de leur lieu de travail.
L’OMS précise que les conditions environnementales sont un déterminant majeur de la santé et du bien-être, mais elles ne sont pas partagées également entre les populations. Des niveaux plus élevés de risque environnemental se retrouvent souvent dans les sous-groupes de population défavorisés.
Benfer et Wiley affirment que « plus le statut socioéconomique d’une personne est faible, plus ses ressources et sa capacité d’accéder à des biens et services essentiels sont limitées et plus ils sont susceptibles de souffrir de maladies chroniques, y compris des maladies comme les maladies cardiaques, les maladies pulmonaires et le diabète, qui peuvent augmenter le risque de mortalité COVID-19. Les individus et les familles pauvres ont moins de contrôle sur leur environnement et peu ou pas d’alternatives au logement insalubre. Ces effets sont exacerbés pour les personnes et les familles défavorisées qui sont soumises aux conséquences de la discrimination et de la ségrégation dans le logement, en plus des problèmes d’accessibilité financière ».
Dans un récent article, Ahmed et al. précisent que, selon les estimations, « le COVID19 pourrait coûter au monde plus de 10 000 milliards de dollars, bien qu’il existe une incertitude considérable quant à la portée du virus et à l’efficacité de la réponse politique ». Selon l’International Food Policy Research Institute
« chaque pourcentage de réduction de l’économie mondiale pourrait plonger plus de 10 millions de nouvelles personnes dans la pauvreté dans le monde ». Tous les experts s’accordent sur le fait que la pandémie va engendrer une crise économique sur le plan mondial, que les taux de chômage augmenteront considérablement dans la plupart des pays et que l’affaiblissement des filets de sécurité sociale menacera l’insécurité sanitaire et sociale ».
Comme le précisent Joskin et Henry pour le Bureau Fédéral du Plan, « pour l’année 2020, il faut s’attendre à un impact majeur de la crise du covid-19 sur le bien-être en Belgique. La baisse du bien-être découle principalement d’une détérioration de l’état de santé et des relations sociales, ainsi que d’une hausse du nombre des personnes qui, pour des raisons financières, ne peuvent accéder à un niveau de vie considéré comme « standard » (privation matérielle sévère) ».
Face à ces prévisions, des stratégies proactives sont nécessaires pour limiter l’accroissement des inégalités sociales dans la phase qui suivra la crise sanitaire.
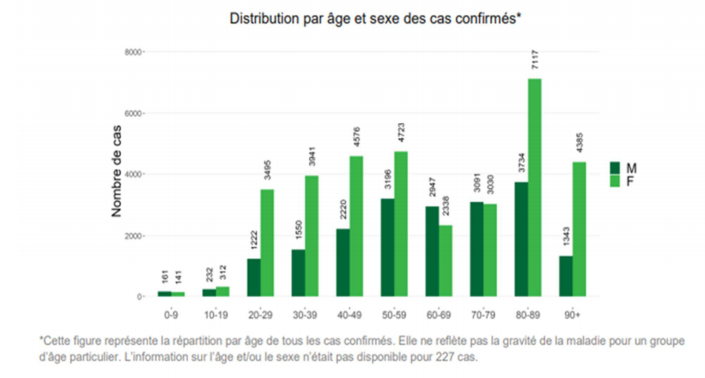
Selon Sciensano6 , à dater du 13 mai 2020, la Belgique compte près de 54 000 cas confirmés de COVID-19 et 8 843 décès. Parmi les cas confirmés, 56 % se situent en Flandre, 32 % en Wallonie et 10 % à Bruxelles.
La répartition par sexe des cas confirmés montre une surreprésentation féminine et ce, tant au niveau national que régional.
Source : SciensanoLa province du Hainaut n’a pas été épargnée par l’épidémie. C’est notre province qui a connu le plus grand nombre de lits d’hôpital occupés en Wallonie.
Cette synthèse de la littérature s’articule autour de trois axes d’analyse :
- Le premier vise à éclairer comment la pandémie affecte différemment les personnes et les groupes sociaux en amplifiant les inégalités sociales de santé face au virus ;
- Le deuxième axe repose sur une réflexion éthique pour questionner la notion de responsabilité en lien avec la promotion de la santé ;
- Le dernier axe tente de mettre en perspective les stratégies opérationnelles et innovantes en réponse au contexte de crise sanitaire.
Pandémie du COVID-19 et facteurs de risques spécifiques
Didier Fassin , médecin, anthropologue et sociologue français, pose le décor.
Pour ce spécialiste, « l’idée commune selon laquelle le coronavirus nous affecte toutes et tous sans faire de différences, hommes et femmes, jeunes et vieux, urbains et ruraux, cadres et ouvriers, riches et pauvres, est certainement utile pour susciter l’adhésion de l’ensemble de la société aux nécessaires mesures de prévention, et l’on peut comprendre, jusqu’à un certain point, que les responsables politiques l’expriment. Mais elle est profondément fausse, et c’est même une illusion dangereuse, car elle mène à la cécité et à l’inertie là où la lucidité et l’action devraient prévaloir ».
Loin d’égaliser les risques devant la maladie, l’épidémie du COVID-19 révèle les inégalités de santé.
Comme le soulignent Chowkwanyun, M et al. , « l’expérience des épidémies passées et des récentes catastrophes naturelles suggère que les populations les plus socialement marginalisées souffrent de manière disproportionnée. »
L’analyse épidémiologique des risques liés à la contamination met en évidence l’action différenciée des déterminants de santé selon la place qu’occupent les individus et les groupes sociaux au sein de la société.
Certains agissent en amont comme facteurs prédisposants dans l’augmentation de l’exposition au risque. D’autres contribuent comme facteurs de précipitation du risque. D’autres œuvrent comme facteurs d’aggravation après l’exposition au risque, notamment dans la gestion de la maladie du Covid-19.
Ces risques se caractérisent par des interactions complexes entre plusieurs facteurs individuels, sociaux et environnementaux.
A. Les facteurs de risques individuels
L’analyse des caractéristiques des patients hospitalisés suite à la contamination du coronavirus fait apparaître des différences individuelles liées à l’âge, au genre et aux comorbidités.
1. L’âge
L’analyse de la mortalité suite au COVID-19 met en évidence une surmortalité des personnes âgées. L’âge est donc un premier facteur de risque associé à la mortalité. Comme le soulignent Jin et al., « les patients plus âgés (≥ 65 ans) étaient plus susceptibles d’avoir un type sévère de COVID-19. (…) Nous avons également constaté que le pourcentage de personnes âgées (≥ 65 ans) était beaucoup plus élevé chez les patients décédés que chez les patients qui avaient survécu (83,8% auprès des patients décédés contre 13,2% de patients qui ont survécu) ». Didier Fassin (op.cit.) précise à ce sujet : « On a, jusqu’à présent, beaucoup insisté sur les disparités de survie des personnes infectées en fonction de leur âge, avec une létalité de la maladie très supérieure au-delà de soixante-quinze ans, et en fonction de leur état de santé, en particulier de l’existence de pathologies préexistantes. On peut parler dans ce cas de vulnérabilité, car il n’est guère possible d’agir sur ces facteurs à ce stade, même si l’on sait que le vieillissement et plusieurs de ces pathologies préexistantes ont une forte détermination sociale ».
2. Le genre
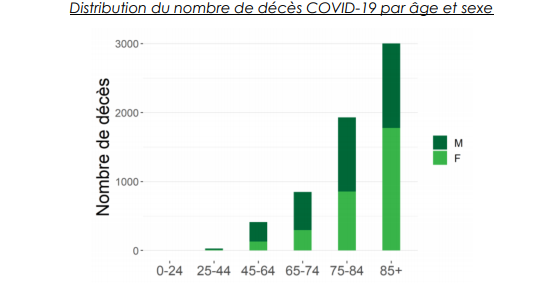
Les études de mortalité menées par Sciensano en Belgique précisent que le nombre d’hommes est largement supérieur à celui des femmes chez les patients décédés et ce particulièrement dans les classes d’âge des plus jeunes. Le genre apparaît donc un facteur déterminant dans la mortalité par COVID-19. Distribution du nombre de décès COVID-19 par âge et sexe.
Source : Sciensano (op.cit)
Alors que les hommes et les femmes présentent la même vulnérabilité à la contamination, les hommes sont plus susceptibles de mourir.
Des facteurs hormonaux pourraient, selon Montopoli et al., expliquer cette disparité dans la mortalité. Les soupçons se tournent naturellement vers les hormones sexuelles, et il a été suggéré que les œstrogènes puissent protéger les femmes contre le COVID19 et/ou que les androgènes aggravent ses résultats chez les hommes.Une autre hypothèse est avancée par Moran et al.
dans leur étude visant à examiner les facteurs influençant l’adoption de comportements de protection dans le contexte des pandémies. Leurs résultats soulignent que les femmes sont environ 50% plus susceptibles de pratiquer des comportements préventifs, tels que le lavage des mains, l’utilisation de masques faciaux et l’évitement des foules par rapport aux hommes. Ces résultats ont été confirmés dans de nombreux contextes culturels, à l’instar de l’étude de Abdelraham
au Qatar ou celle menée par Yang et al.
aux Etats-Unis. Une autre explication récente a été avancée suite à une large étude
menée aux Pays-Bas. Les résultats stipulent que les hommes ont des concentrations plus élevées d’enzyme de conversion de l’angiotensine 2 (ACE2) dans le sang que les femmes.
Or, l’ACE2 est, pour le coronavirus SARS-CoV-2, la « porte » d’infection des cellules saines. Cette étude explique pourquoi les hommes sont plus vulnérables au COVID-19 que les femmes.
Liu et al. proposent une hypothèse complémentaire. Pour ces auteurs, les analyses effectuées suggèrent que le Covid-19 est plus susceptible d’infecter les hommes adultes avec des comorbidités chroniques en raison de leur fonction immunitaire plus faible.
Si la réponse à l’apparition de maladies telles que COVID-19 doit prendre en considération et veiller à ne pas reproduire ou perpétuer les inégalités entre les sexes et la santé, il est important que les normes, les rôles et les relations entre les genres qui influencent la vulnérabilité différente des femmes et des hommes à l’infection, l’exposition aux agents pathogènes, et le traitement reçu soient pris en compte et traités.
L’expérience des épidémies passées montre l’importance d’intégrer une analyse de genre dans les efforts de préparation et de réponse pour améliorer l’efficacité des interventions de santé et promouvoir les objectifs de genre et d’équité en santé.
3. Les comorbidités
Dès le début de l’épidémie, les soignants accueillant les patients hospitalisés en unités de soins intensifs pour des complications associées à la contamination, ont été confrontés à une surreprésentation de comorbidités associées. Les plus courantes sont le surpoids et l’obésité, l’hypertension artérielle, les maladies cardiovasculaires, le diabète de type 2 et plus rarement la BPCO.
Les résultats des études épidémiologiques illustrent le fait que les populations plus défavorisées sont plus susceptibles de souffrir de maladies chroniques, ce qui les expose à un risque plus élevé de mortalité associée au COVID-19. A titre d’exemple, Kass et al. ont examiné, sur base d’une modélisation mathématique, la corrélation entre l’indice de masse corporelle (IMC) et l’âge chez les patients COVID-19 admis en Unité de soins intensifs dans plusieurs hôpitaux américains auprès de 265 patients dont 58% de patients hommes.Cette analyse conclut à :
- une corrélation inverse significative entre l’âge et l’IMC ;
- en particulier, les patients plus jeunes admis à l’hôpital s’avèrent plus susceptibles d’être obèses ;
- cette relation inverse entre âge et IMC lors de l’hospitalisation est similaire selon le sexe.
Le surpoids et l’obésité sont confirmés comme des facteurs sensibles de sévérité : l’IMC médian des patients hospitalisés est ici estimé à 29,3 kg / m2, seuls 25% des patients présentent un IMC <26 kg / m² et 25% dépassent un IMC de 34,7 kg / m². Certes, l’incidence de l’obésité est plus importante aux Etats-Unis mais la surreprésentation a également été observée en Europe dans l’analyse du BMI des plus jeunes patients hospitalisés suite au Covid-19. La répartition de l’obésité dans la population générale touche davantage les personnes défavorisées.Deux hypothèses existent pour expliquer cette association.
- D’une part, les personnes atteintes d’obésité présentent un système prébiotique et probiotique perturbé, ce qui joue sur leur capacité immunitaire pour faire face aux virus.
- D’autre part, l’obésité joue un rôle dans les difficultés respiratoires en amplifiant le risque inflammatoire lié à la difficulté de mobilisation des muscles, dont le diaphragme.
Comme le précisent Prompetchara et al., une analyse des caractéristiques du SRASCoV-2, dans son interaction avec les réponses immunitaires de l’hôte, peut aider à fournir une image plus claire de la façon dont le virus provoque des maladies chez certaines personnes alors que la plupart des individus infectés ne présentent que des symptômes légers ou nuls.
B. Les facteurs psychosociaux
L’analyse effectuée par Amdaoud M. et al. met en évidence qu’, « au-delà de l’importance des caractéristiques individuelles comme facteurs explicatifs de la probabilité de contracter le Covid-19 et de ses conséquences, les éléments liés au contexte économique, démographique et social interviennent également ».
Ainsi, la densité de population, les quartiers plus inégalitaires ainsi que ceux dans lesquels la population ouvrière est plus présente, se révèlent des environnements plus vulnérables à la transmission du virus.
Le fait d’être confiné en grande partie au domicile peut présenter ses propres risques pour la santé de nombreux individus et groupes à faible revenu. Les personnes et les familles les plus défavorisées sont plus susceptibles de vivre dans des habitats où la qualité de l’air est mauvaise, où les moisissures sont présentes et au sein desquels l’espace est insuffisant pour isoler un de ses membres malade. Dans ces conditions de vie, elles subissent de manière disproportionnée les effets négatifs sur la santé – notamment l’asthme, la détresse respiratoire, l’intoxication au monoxyde de carbone, l’hypertension artérielle, les maladies cardiaques, les troubles de santé mentale et le cancer, entre autres – qui résultent de risques environnementaux liés à l’habitat.
Le maintien à domicile se décline aussi différemment selon la place occupée dans la société. Comme le précise le sociologue Antonio Casilli, « pour ceux qui bénéficient d’un capital financier qui leur permet d’avoir des biens immobiliers, un jardin, le confinement peut se transformer en une expérience de retraite, de loisir, de déconnexion. (…) mais il y a des laissés-pour-compte : les personnes qui font partie des classes populaires et qui sont souvent ceux qui réalisent le dernier bout de la chaîne de production et d’approvisionnement. Ils réalisent des activités qui les mettent dans des situations de proximité avec les autres – et qui donc présentent des risques de contamination plus importants. Ces métiers ne s’arrêtent pas avec la quarantaine (…) Par ailleurs et en réponse à la crise, le télétravail a été présenté comme la panacée. Mais cette rhétorique a ses limites. Pour pouvoir télétravailler correctement, il faut avoir un chez soi convenable, ce qui impose d’avoir un capital économique suffisant. Pour ceux qui vivent dans quelques mètres carrés ou qui ont des situations familiales difficiles, surtout pour les femmes, le télétravail peut se transformer en double peine ; en plus de la pénibilité et des rythmes de leur propre travail dans des logements qui ne sont pas toujours adaptés, il y a le travail du suivi des enfants ou des personnes âgées à assurer en même temps ». Ce contexte plus spécifique amplifie le stress profond associé à l’isolement, à l’impuissance à faire face à la complexité de la situation ». Par ailleurs, une sensibilité accrue au risque de contamination peut s’expliquer par des facteurs psychosociaux qui altèrent la réponse immunitaire. Parmi les facteurs plus spécifiques aux populations défavorisées, se retrouvent des niveaux accrus de stress chronique, de tabagisme, d’obésité et de carences nutritionnelles, des facteurs de stress liés au milieu de vie ou de travail. Tous ces facteurs contribuent à un niveau permanent de stress profond qui diminue la capacité du corps à déclencher une réponse immunitaire efficace, comme le soulignent Segerstrom et al.
.
Enfin, de nombreuses personnes et familles à faible revenu restent particulièrement confrontées à des défis importants qui les empêchent de se protéger efficacement et de protéger les autres du COVID-19. Beaucoup ne bénéficient pas d’un revenu suffisant pour acquérir le matériel de protection (gel hydroalcoolique et masques) ni la capacité de recourir au télétravail pour ceux qui ont la chance d’avoir un emploi. D’autres restent à domicile, mais la sécurité du maintien de leur logement peut être menacée par le fait qu’ils ont perdu leur emploi ou que leur temps de travail a été réduit en raison de la pandémie. Être contraints de choisir entre payer la nourriture, les soins de santé ou d’autres biens de première nécessité et régler le loyer entraînera presque toujours une expulsion et le risque de se retrouver dans la rue. L’étude du sansabrisme révèle que la projection dans cette situation est très souvent consécutive à un évènement de la vie comme une perte d’emploi, une perte de revenus ou une maladie.
Outre ces risques spécifiques, l’accessibilité aux services de santé s’avère un élément déterminant également. La prévalence des maladies chroniques non transmissibles est plus importante parmi les populations les plus défavorisées et la baisse de fréquentation des services de santé et plus particulièrement le suivi en milieu hospitalier fait craindre une aggravation de l’état de santé des patients concernés.
Didier Fassin (op.cit.) confirme cette analyse. Pour cet auteur, « la première disparité concerne les milieux socialement défavorisés dont les types de logement et les conditions de travail rendent malaisé le respect des consignes de prévention, dont l’accès au dépistage s’avère souvent plus difficile et qui doivent plus fréquemment renoncer à des soins. Cette disparité touche surtout les quartiers populaires, les grands ensembles d’habitat social et les campements plus ou moins licites des gens du voyage. Il s’agit d’inégalités auxquelles s’ajoute une double injustice : en se contentant d’incriminer leur comportement, on leur impute le risque plus élevé auquel ils sont exposés, phénomène bien connu consistant à blâmer les victimes ; et dans le cadre de l’état d’urgence, on les soumet à des mesures de contrôle plus répressives que ce n’est le cas pour le reste de la population. »
C. Les facteurs environnementaux
Les différences d’exposition aux risques environnementaux contribuent non seulement à l’injustice environnementale mais aussi aux inégalités en matière de santé. Les chercheurs ont constaté que la pollution atmosphérique a intensifié la pandémie. Ainsi, Yongjian et al. ont montré qu’il existe une relation statistiquement significative entre la pollution de l’air et l’infection du Covid-19. Une exposition même à court terme à de fortes concentrations de particules fines est associée à un risque accru d’infection au virus. S’il n’existe pas un consensus sur le fait que les particules fines agissent comme mode de transport du virus pour infecter un individu, l’exposition à celles-ci rend ce dernier plus vulnérable comme hôte, en raison du processus infectieux et inflammatoire qu’elles engendrent. Cette exposition est plus fréquente pour les populations les plus défavorisées par la proximité de leur habitat aux sources de l’émission de cette nuisance.Une étude de la communauté autonome du Pays basque, en Espagne, révèle que les quartiers les plus défavorisés économiquement étaient six fois plus susceptibles d’être proches des industries polluantes que les moins défavorisés. Le risque de mortalité associé à la proximité d’industries polluantes a tendance à augmenter dans les zones les plus défavorisées, ce qui suggère que l’effet combiné de l’exposition environnementale et de la privation économique pourrait être plus qu’additif (Cambra et al
., 2012, cité par l’OMS, op. cit.).
Certes, l’ampleur des impacts sur la santé causés par les inégalités environnementales reste difficile à quantifier. Elle nécessite en effet des informations détaillées sur des groupes de population spécifiques, leurs différents niveaux d’exposition aux risques et les résultats pour la santé. De plus, des informations sont nécessaires pour ajuster les facteurs de confusion qui peuvent influencer les relations entre les caractéristiques personnelles, l’exposition et les résultats pour la santé.Fattorini et Regoli reconnaissent que « la pollution atmosphérique et environnementale doit être considérée comme faisant partie d’une approche intégrée du développement durable, de la protection de la santé humaine et de la prévention des épidémies. Cette prise en considération doit s’inscrire dans une perspective à long terme et de manière chronique, car l’adoption d’actions limitées lors d’une épidémie virale, pourrait être d’une utilité limitée ».
Comme le souligne l’OMS (op.cit.), « les différences de conditions de vie expliquent 29% des inégalités de santé auto-déclarées dans les pays de l’Union européenne (UE) (en tenant compte de l’âge et du sexe). De cet écart, plus de 70% s’expliquent par des différences dans la qualité du logement et la précarité énergétique, mettant en évidence l’impact de la privation matérielle sur la santé auto-déclarée. 20% de l’écart est lié au manque d’espaces verts, à des conditions de voisinage peu sûres et à la pollution de l’air, ce qui montre l’influence des privations environnementales ».(Bureau régional de l’OMS pour l’Europe, à paraître).
Une étude réalisée au Royaume-Uni a montré que l’inégalité liée à la privation de revenu dans la mortalité par maladie cardiovasculaire était plus faible parmi les populations qui vivent dans les zones les plus vertes en comparaison à celles qui sont moins exposées aux espaces verts. Dans les zones les moins vertes, le taux d’incidence était 2,2 fois plus élevé dans la population la plus défavorisée socialement que dans les zones les moins vertes. Par contre, dans les zones les plus vertes, la population la plus démunie n’avait que 1,5 fois des taux d’incidence plus élevés – ce qui suggère un effet protecteur des espaces verts. (Mitchell et Popham, 2008, cité par l’OMS).
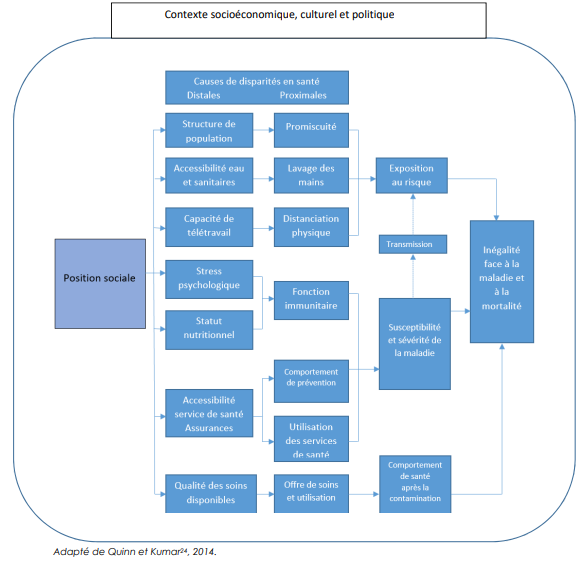
Le schéma suivant synthétise l’ensemble des déterminants individuels, sociaux et environnementaux de l’exposition au risque de contamination dans le cadre de l’épidémie au Covid-19.
Le modèle des « déterminants sociaux de la santé » est un cadre de référence bien établi dans le domaine de la santé publique. L’idée principale consiste à mieux comprendre les relations de causalité entre les facteurs individuels et socioenvironnementaux qui influencent les conditions d’existence d’un individu, d’un groupe social, d’une population et les états de santé.
Ce modèle génère cependant des limites dans son exploitation pour l’action. Le zoom porté sur les facteurs individuels a conduit à une dérive dans les actions en centrant les stratégies principalement sur la modification du changement de comportement individuel.
Or, les inégalités sociales ne reposent pas uniquement sur une disponibilité de revenus ou sur la responsabilité des individus et des familles. Elles sont aussi et surtout la résultante de choix politiques qui produisent de l’exclusion, de la discrimination et de la marginalisation de certains groupes sociaux.
Agir sur les inégalités sociales de santé nécessite de questionner les valeurs qui sous-tendent les actions à développer, et principalement les valeurs éthiques qui façonnent notre mode de pensée.
De nouvelles perspectives s’imposent…
Olivier De Schutter, professeur de droit à l’UCL et rapporteur aux Nations Unies sur l’extrême pauvreté et les droits de l’homme, précise : « La crise du COVID-19 est un appel urgent à l’action. Si nous faisons les bons choix maintenant, ce sera l’occasion de transformer notre société en une société plus inclusive et plus équitable».
Il ajoute : « conformément aux objectifs de développement durable, nous devons nous éloigner d’un paradigme de développement qui accorde la priorité à la croissance économique, tout en espérant éliminer les dommages environnementaux et compenser les impacts sociaux de l’augmentation des inégalités par la suite. Le modèle de croissance lui-même devrait intégrer la durabilité environnementale et la justice sociale dès le départ ».
Pour éviter « de se laver les mains » face aux inégalités sociales de santé ….
Boris Cyrulnik neuropsychiatre, ouvre sur une perspective optimiste. « Le chaos est un moment de réorganisation qui permet de prendre une autre direction » dit-il, et il ajoute : « Quand l’épidémie sera terminée, on constatera que l’on aura dépoussiéré d’anciennes valeurs qui nous serviront à mettre au point une nouvelle manière de vivre ensemble ».
Or, le risque est grand qu’aux lendemains de la crise, les autorités cessent de voir, d’entendre et de parler des conditions de vie inacceptables des plus pauvres, des exclus et des marginalisés. L’impact économique de la lutte à la COVID-19 sera brandi haut et fort pour justifier les compressions budgétaires et la ‘désolidarisation’ ordinaire. Ces mêmes conditions de vie sont les déterminants les plus puissants qui produisent, caractérisent et entretiennent les inégalités sociales de santé.
Face à cet enjeu et pour aider les arbitrages auxquels les décideurs seront confrontés à l’issue de cette crise, il importe de définir les principales valeurs phares qui doivent servir de cadre de référence pour appuyer les choix politiques et les priorités en santé publique et soutenir la réflexion citoyenne sur les conséquences de la pandémie.
Le Comité d’éthique de santé publique et la Commission de l’éthique en science et en technologie du Québec se sont interrogés sur les valeurs fondamentales pour élaborer un cadre de réflexion sur les enjeux éthiques liés à la pandémie de COVID19.
Parmi les valeurs retenues par ces organisations, se retrouvent la justice, la responsabilité, la non-malfaisance, la solidarité, la confiance, la transparence, le respect de la confidentialité, la proportionnalité et la liberté.
« La justice est généralement comprise comme l’égalité de toutes les personnes, chacune ayant un droit d’accès équivalent aux services sociaux et de santé, par exemple. La justice réfère également à l’équité selon laquelle les biens fondamentaux doivent être distribués de manière différenciée parmi la population : les personnes ayant de plus grands besoins devraient recevoir une offre de ressources et de services adaptée à leur situation particulière. Dans le contexte actuel de la pandémie, les enjeux d’équité sont notamment incarnés dans le traitement des situations de vulnérabilité à la COVID-19 et des personnes qu’elles concernent, notamment les personnes âgées ou encore en situation d’itinérance, pour ne nommer que celles-ci. Certaines iniquités socioéconomiques peuvent également être exacerbées en temps de crise, notamment en ce qui a trait aux conséquences des mesures de distanciation imposées et à l’exposition de certaines catégories de personnes qui œuvrent dans des services jugés essentiels.
La non-malfaisance fait référence à l’idée que nous devrions, autant que possible, ne pas causer indûment de torts à autrui. En santé publique, cette valeur se rapporte souvent à la réduction des conséquences négatives des actions déployées pour améliorer la santé de la population. Appliquée à la pandémie de la COVID-19, la valeur de non-malfaisance exige de prendre en compte les conséquences négatives évidentes des mesures de distanciation ou d’isolement, lesquelles peuvent causer de l’anxiété ou être propices à l’augmentation de la violence familiale, par exemple.
La solidarité s’appuie sur le fait que le bien-être de chacun est intimement lié à celui des autres et que nous avons tous un rôle à jouer pour favoriser la cohésion sociale et le bien commun. Ainsi, les actions altruistes sont justifiées même si elles ne comportent pas de bénéfice immédiat évident pour la personne qui les pose. En contexte de pandémie, la solidarité peut servir d’assise à des actions visant à protéger les personnes susceptibles d’être plus vulnérables face à la COVID-19 (ex. : aux prises avec une maladie chronique), comme le respect des consignes à l’effet d’éviter d’entrer inutilement en contact avec ces dernières afin de ne pas les exposer au risque. De même, la solidarité peut s’exprimer à travers des actions civiques pour soutenir les personnes socio-économiquement affectées par les mesures sanitaires mises en place, comme le bénévolat auprès des banques alimentaires.
La confiance représente le socle sur lequel reposent les relations entre les personnes, mais également entre les individus et les organisations, comme entre les citoyens et les instances gouvernementales. La confiance en la science et, plus spécifiquement, dans l’expertise des autorités de santé publique est aussi importante pendant la crise sanitaire, la population devant être disposée à prendre au sérieux le discours des autorités et à modifier ses habitudes en conséquence. L’évolution rapide de la crise de la COVID-19 et des mesures mises en place pose un défi pour les décideurs soucieux de maintenir la confiance de toutes les parties prenantes, dont la population. En ces temps troubles, la confiance envers les institutions peut être renforcée ou mise à mal. Dès lors, l’explicitation des mesures prises au jour le jour, mais surtout leur justification, auront une incidence sur la confiance et l’adhésion aux mesures préventives. À ce compte, la transparence permet de renforcer la confiance.
La valeur de transparence porte plus spécifiquement sur l’information et sa communication. Elle exige que l’information transmise au public concerné soit disponible en temps opportun, facilement compréhensible et utile. La transparence n’exige donc pas que toute l’information possédée par les décideurs soit transmise : la diffusion doit être calibrée en vue de permettre aux destinataires d’en faire un usage averti.
Le respect de la confidentialité est également en jeu. Elle concerne la protection des renseignements personnels ou identificatoires. Dans le cas des personnes atteintes de la COVID-19, la possible divulgation d’informations identificatoires pourrait avoir des conséquences très importantes pour elles-mêmes et leurs proches, dont la possibilité d’être stigmatisées, par exemple, sur la base de leur origine ethnoculturelle ou géographique. Dans le contexte actuel, l’utilisation des données de géolocalisation pourrait également avoir des effets pervers.
La proportionnalité des moyens par rapport aux fins poursuivies est essentielle dans l’évaluation des mesures de santé publique. Les différents risques ou inconvénients possibles d’une mesure de santé publique ne devraient pas être hors de proportion par rapport à l’ampleur du problème qu’elle participe à résoudre ou par rapport aux bénéfices attendus. Plus particulièrement, il s’agit d’éviter que des préjudices importants soient occasionnés pour résoudre un problème bénin (ce qui n’est manifestement pas le cas dans le contexte de la COVID-19), mais, d’autre part, de permettre que des moyens extraordinaires soient pris pour résoudre un problème d’envergure lorsque de grands bénéfices pour la santé et le bien-être sont attendus.
La liberté figure évidemment parmi les éléments en jeu. Elle consiste en l’expression de la capacité des personnes à prendre des décisions et à agir pour elles-mêmes à l’abri d’influences indues, d’où les différentes libertés reconnues par les chartes. Des mesures sanitaires contraignantes, telles que l’isolement, représentent des accrocs considérables à la liberté de mouvement des personnes. Ainsi, la valeur de la liberté se trouvera nécessairement au centre des arbitrages concernant l’adoption de mesures requérant des sacrifices de la part des personnes visées.
La responsabilité réfère à l’idée selon laquelle les personnes qui bénéficient d’une capacité d’autonomie doivent agir en accord avec les valeurs considérées comme les plus importantes selon le contexte et les rôles occupés par celles-ci, en tenant compte des conséquences de leurs actions (ou de leur inaction). Dans le cas de la pandémie, l’exercice de la responsabilité invite les membres de la population à respecter les règles et à adopter les comportements promus par les autorités en place, lesquelles assument le difficile rôle de pondérer leurs actions en fonction de l’intérêt général. La lutte contre la pandémie place aussi des responsabilités particulières sur les épaules des employés du domaine de la santé et des autres services jugés essentiels ».
Ces différentes valeurs prennent une portée toute particulière dans le contexte de la gestion de cette épidémie et plus particulièrement dans la lutte contre les inégalités sociales qui y sont associées. Elles méritent et exigent une compréhension commune de la part de tous les acteurs et décideurs politiques.
La notion de responsabilité, souvent évoquée par les décideurs politiques dans l’application des mesures, retient particulièrement l’attention. Présentée sur le plan de l’imputabilité individuelle, elle risque d’être interprétée comme culpabilité dans son manquement ou son non-respect. Brown et al. précisent qu’« une politique fondée sur la responsabilité (sous-entendu individuelle) est non seulement incohérente sur le plan philosophique, mais elle interprète la responsabilité des gens de manière injuste et potentiellement nuisible. Par exemple, le marketing social peut encourager l’opinion selon laquelle les gens doivent adopter des modes de vie favorables à la santé : ceux qui adoptent des habitudes saines se comportent «bien» et ceux qui adoptent des habitudes malsaines se comportent «mal».Une telle vision favorise la moralisation et la stigmatisation d’individus ou de groupes particuliers, les associant à une auto-culpabilité, engendrant à son tour des effets contre-productifs sur la santé.
Toute restriction de l’accès aux soins de santé pour les personnes jugées responsables de leur maladie en raison de leur comportement, aggrave les inégalités de santé. Ce sont en effet généralement les plus pauvres qui souffrent le plus des maladies non transmissibles liées au mode de vie.
L’objectif n’est pas de nier l’influence des facteurs de risque comportementaux dans l’apparition des maladies non transmissibles. Par contre, le langage de la responsabilité individuelle ne peut justifier les politiques prescriptives et moralisatrices pour lutter contre les comportements considérés comme « malsains ».
La recherche multidisciplinaire montre que le contrôle individuel sur le comportement est souvent limité, les facteurs sociaux et environnementaux étant plus influents.
Bourdieu a illustré cette dérive comme étant l’exercice du pouvoir à travers les silences sociaux.Une compréhension philosophique de la valeur et de la nature de la responsabilité éclaire utilement le rôle limité de l’imputabilité individuelle dans le contexte de la promotion de la santé.
Pour une éthique de la co-responsabilité…
1. Entre responsabilité individuelle et responsabilité collective
Dans le cadre de la gestion de la pandémie et de la réduction de la transmission du virus de personne à personne, les priorités se sont axées sur les stratégies de prévention et de promotion de la santé comportementale. Celles-ci visaient à protéger les individus de la contamination en persuadant (voire contraignant) les individus de modifier et d’adopter des comportements barrières et à juste titre.
Ces mesures barrières se sont traduites par la recommandation du lavage fréquent des mains, du port du masque, du respect de la distanciation physique et du confinement.
Ces recommandations se sont largement inspirées de la logique implacable inhérente aux stratégies de changement de comportement dans le contexte de la réduction des maladies non transmissibles. Ainsi, si le tabagisme est considéré comme un choix pour les personnes qui adoptent ce comportement, leur faire savoir de ne pas adopter ce comportement semble logique. De même si l’obésité est considérée comme le fait de trop manger, il paraît évident de proposer un régime alimentaire…
Il s’agit d’une logique simple et puissante pour orienter les actions et les politiques basées sur l’idéologie de l’individualisme.
Si elles s’avèrent efficaces dans le contrôle de l’épidémie, ces mesures ne doivent pas être confortées comme modèle dominant de la promotion de la santé et faire oublier l’importance d’un autre volet de la responsabilité qu’est la responsabilité collective.
De plus, les études ont bien démontré que les interventions centrées sur le changement de comportement des personnes les plus à risques ont très peu d’impact sur la santé des populations dans le contexte des maladies non transmissibles.
A contrario, d’autres stratégies se sont avérées bien plus efficaces. Ainsi, la réduction d’une faible proportion de la teneur en sel des aliments manufacturés a permis une diminution de la tension artérielle de toute une population. Une telle mesure peut, à terme, réduire la mortalité cardiovasculaire au sein de celle-ci. Certes, la cible est différente et il est certainement plus difficile de modifier l’offre alimentaire que de prôner un changement de comportement alimentaire.
Les industries l’ont bien compris. Les multinationales de l’alimentation tirent d’importants bénéfices des produits manufacturés riches en matière grasse, en sel et en sucre. L’augmentation rapide du commerce international de ces dernières décennies a ainsi contribué à uniformiser l’alimentation dans bon nombre de coins du monde, passant de régimes locaux plus sains à une consommation plus riche en graisses, en sel et en sucre. L’industrie du tabac adopte la même stratégie en soutenant que le tabagisme reste un choix individuel de comportement, réduisant l’impact de leur publicité sur la consommation tabagique pour soutenir les décideurs politiques qui privilégient des stratégies de changement de comportement, en plaçant le fardeau sur les individus plutôt que sur l’industrie. La responsabilité collective engage quant à elle, un partage de responsabilité de plusieurs acteurs face à la production d’une conséquence. Elle se réfère à des actions adoptées par de nombreuses personnes agissant en coopération afin d’obtenir un effet particulier (par exemple, réduire les émissions de carbone pour éviter le changement climatique).
Pour reprendre l’exemple de l’industrie du tabac dans la lutte contre le tabagisme, la responsabilité collective va au-delà de la responsabilité cumulative des individus fumeurs. La publicité des cigarettiers, la frilosité des états à perdre les taxes liées à la vente du tabac, ainsi que les stratégies de marketing qui visent l’initiation tabagique, entretiennent le comportement tabagique dans une société donnée.
Dans le cadre de la gestion de la crise du coronavirus, un exemple illustre bien cette dualité entre les niveaux de responsabilité : l’obligation du port du masque dans les transports en commun est imposée pour tous les utilisateurs alors que l’Etat est dans l’impossibilité d’offrir à chacun le masque promis. La sanction du non-respect du port du masque incombe à l’individu alors que la responsabilité de l’absence du masque incombe à l’Etat.
2. Entre responsabilité morale et responsabilité causale
Friesen apporte un éclairage intéressant en dissociant deux formes de responsabilité. Pour cet auteur, les philosophes font la distinction entre la responsabilité « causale » et la responsabilité «morale», se rapportant respectivement aux rôles causal et moral d’un acteur dans la production des conséquences. Étant donné que la moralité est un concept qui est spécifique aux humains, les agents non humains (animaux, conditions climatiques, météo,…) peuvent être considérés responsables sur le plan de la causalité mais pas moralement responsables.
Deux conditions sont d’ailleurs nécessaires pour engager la responsabilité morale d’un individu. La première nécessite que l’agent ait pu prévoir les conséquences probables de ses actes. La seconde requiert que l’agent ait pu exercer totalement le contrôle de ses actions.La personne intoxiquée aux particules fines n’a pas pu prévoir le moment de son intoxication, ni la contrôler. Elle ne remplit donc aucune condition de responsabilité morale. Une personne qui adopte un comportement sous la contrainte remplit probablement la condition d’anticipation des conséquences, bien que son contrôle sur son comportement ait été compromis. Une distinction est donc à effectuer entre le caractère attribuable et le caractère responsable d’un comportement.
3. Entre responsabilité diachronique et responsabilité dyadique
La responsabilité est une caractéristique courante des sociétés humaines. Les pratiques de responsabilité régissent les relations personnelles, maintiennent la justice pénale, encouragent le travail productif et découragent les comportements antisociaux.
Dans le secteur de la santé, faire en sorte que les gens supportent, même implicitement, les coûts directs associés à leur comportement en les considérant responsables, encourage collectivement l’adoption de comportements préventifs et favorables au maintien de la santé.
Pour Brown et Savulescu , « le discours politique sur la santé s’est même approprié cette notion de responsabilité dans un souci d’autonomisation des patients et de nécessité de respecter les choix individuels ».
Une telle vision suppose que les individus soient moralement responsables de leurs actes et en conséquence, des préjudices qu’ils engendrent pour leur santé. Cette vision occulte le fait que la santé d’un individu s’inscrit dans une dynamique de comportements acquis et reproduits au fil du temps et qu’elle est fortement influencée par les comportements et les décisions d’autres personnes.
Il est particulièrement important de considérer les aspects diachroniques et dyadiques de la responsabilité (termes utilisés pour reconnaître la dynamique temporelle et l’influence d’autres personnes).
Attribuer la responsabilité individuelle sur les habitudes de santé et sur leurs conséquences présuppose que les personnes possèdent un réel contrôle sur leurs comportements et sur les résultats attendus. Or, ce contrôle, s’il est nécessaire, ne peut être considéré comme suffisant pour garantir ces résultats. Ainsi, l’influence des conditions environnementales dans les conséquences sur la santé échappe (au moins en partie) au contrôle des individus.
Malgré ces précisions, l’intégration de la responsabilisation individuelle reste présente dans le champ de la santé en raison de son efficacité attendue et ce pour deux raisons principales.
- Premièrement, par le fait que les pratiques de responsabilité opèrent dans de nombreux domaines de la vie, il peut sembler évident qu’elles fonctionnent également dans le contexte des soins de santé.
- Deuxièmement, identifier les individus comme responsables de leurs choix est une pratique très intuitive. La désignation de la responsabilité est souvent implicite dans le raisonnement social.
- Enfin, engager la responsabilité individuelle est justifié par l’ambition d’atteindre une certaine efficacité en prescrivant le comportement des individus de manière à ce que la société en profite. Si l’adhésion des personnes s’avère efficace, cela permet alors aux systèmes de santé d’économiser de l’argent tout en améliorant la santé de la population. Nonobstant le fait que certaines personnes ont besoin d’un cadre contraignant pour modifier leur comportement, d’autres ne sont tout simplement pas en possession des conditions nécessaires pour l’adopter et le maintenir.
Une telle vision s’avère à l’origine d’une nouvelle dérive : pénaliser l’individu qui n’adhère pas au comportement prescrit, sans même chercher à comprendre si ses conditions de vie lui permettent d’assumer cette observance.
Toujours est-il que la notion de responsabilité reste tacitement incorporée dans les politiques de promotion de la santé et joue un rôle explicite. Ce serait tout socialement absurde d’affirmer que les individus ne sont pas « responsables » des comportements habituels et réguliers qu’ils adoptent de manière répétitive sur de longues périodes.
L’attribution de la responsabilité va au-delà de la nécessité d’éviter des politiques qui punissent ou blâment les auteurs. Elle exige que les effets des politiques ne comportent pas de désavantage injuste à l’égard de certains individus ou de certains groupes.
S’il est possible de comprendre comment les personnes peuvent être considérées responsables de leur comportement en matière de santé via l’attribution, il est plus difficile de prétendre qu’elles sont également responsables de leurs conséquences.
La notion de précaution, proposée par Brown et al. ,s’avère à ce titre plus pertinente que la notion de responsabilité. La précaution pourrait se concevoir par la façon dont les individus ou les groupes développent des efforts pour adopter les comportements susceptibles de s’harmoniser avec leur propre intérêt pour leur bien-être. Certes, cet intérêt est déterminé pour chacun par des aspirations différentes mais la préoccupation du maintien de la santé reste importante pour tout un chacun. Si les possibilités de modifier le comportement sont limitées pour certains, il peut être prudent pour eux d’essayer de le faire, sans les rendre responsables d’un échec.
Le rôle de la promotion de la santé s’avère primordial pour soutenir l’adoption d’un comportement dit de précaution, tout en reconnaissant le contrôle limité que les individus peuvent exercer sur leur santé. La promotion de la santé s’oriente alors vers la construction d’environnements favorables plutôt que de se concentrer sur l’évitement de comportements considérés comme à risques.
… afin de maintenir une distanciation …
Comme le soulignent Mélanie Villeval et Lucie Pelosse , « au-delà de la réponse à l’urgence, cette situation exceptionnelle que nous offre cette crise politique donne l’occasion aux acteurs de la promotion de la santé de réaffirmer l’ancrage politique de celle-ci. En effet, la promotion de la santé n’est pas qu’un simple empilement de méthodes et de démarches. Elle porte des valeurs et un projet de société fondés sur la justice sociale ».
Un certain nombre de risques sont cependant à éviter ou à maintenir à distance.
Sur le plan politique, la Belgique, en réponse à la menace du virus constituant un danger pour l’ensemble de la population, a octroyé des pouvoirs spéciaux au gouvernement. Un état de nécessité justifie un état d’urgence. Les mesures prises ont porté sur la limitation de la liberté individuelle comme la liberté de circulation, la liberté de réunion, la liberté de travailler pour certains.
Hors contexte de crise sanitaire, ces limitations seraient perçues comme une atteinte aux droits fondamentaux. A situation exceptionnelle, réponse exceptionnelle.
En situation d’urgence, la sécurité sanitaire devient une question de sécurité publique sur le plan national. La surveillance en devient un outil de première nécessité en cas de risque de contamination de personne à personne. Comme le souligne Olivier Nay, « face à une menace imminente, les gouvernements n’hésitent pas à utiliser les dernières technologies de surveillance de masse. La Chine utilise des drones, des caméras de reconnaissance faciale et la technologie du code Quick Response pour surveiller où se trouvent ses citoyens. La nécessité de surveillance peut justifier une logique d’intrusion où tout le monde peut être regardé, suivi et accompagné dans chacun de ses déplacements ».
Si ces mesures sont justifiées et même socialement admises, elles comportent plusieurs risques :
- Le premier risque est que certaines mesures exceptionnelles adoptées dans le contexte d’une urgence s’intègrent définitivement dans le champ d’application de la législation ordinaire sous prétexte qu’une menace sanitaire généralisée pourrait refaire surface à tout moment ;
- Le deuxième risque est que les gouvernements profitent de l’effet majeur de la crise pour administrer une stratégie dite de choc, visant à renforcer la politique de surveillance par l’adoption de réformes qui seraient jugées inacceptables dans un contexte hors crise. De nombreux gouvernements pourraient tirer parti des technologies de suivi, de l’intelligence artificielle et de la robotique pour étendre la surveillance invasive. A titre d’exemple, la localisation des chômeurs par la géolocalisation pour lutter contre le travail en noir ou la géolocalisation de certaines personnes pour des domiciliations fictives ;
- Le troisième risque est d’exploiter la peur qui est reconnue pour changer la valeur que les citoyens accordent à la liberté. L’aspiration à la sécurité peut rapidement éroder le désir de liberté. Cette aspiration peut conduire des individus à préférer l’autorité à l’éthique de la construction démocratique. En matière de santé, l’adoption des technologies de suivi (traçage) sont reconnues comme efficaces pour améliorer la recherche en santé (épidémiologie), anticiper les menaces pour la santé (contamination), diminuer les comportements individuels à risque et le suivi thérapeutique des patients ;
- Enfin, personne ne peut ignorer le risque que la collecte en masse de données transforme la surveillance des problèmes de santé en surveillance des individus, avec toute une gamme d’informations possibles sur les modes de vie, les choix personnels et territoriaux, les relations sociales. Dans les pays autoritaires, une telle situation peut conduire à la stigmatisation des minorités sociales. Il n’y a aucune raison de considérer que les démocraties sont à l’abri de ce risque.
Face à ces risques, les politiques nationales doivent adopter des règles adéquates pour garantir que les politiques de surveillance et de suivi de la santé seront strictement prescrites par la loi, proportionnées aux besoins de santé publique, effectuées de manière transparente, contrôlées par des autorités de régulation indépendantes, soumises à une réflexion éthique constante, non discriminatoires et respectueuses des droits fondamentaux. Les actions spécifiques centrées sur les facteurs de risque doivent être étayées par des mesures qui s’attaquent aux causes profondes des inégalités sociales. Parmi celles-ci, des stratégies à large spectre pour réduire le désavantage socioéconomique et introduire des mécanismes de redistribution dans l’éducation, le logement, l’emploi et le revenu et la richesse. Ces stratégies peuvent être complétées par des interventions ciblées pour lutter contre les facteurs structurels proximaux qui affectent de manière disproportionnée les groupes défavorisés comme la vente abusive d’alcool à très bas prix dans certaines chaines de distribution. Enfin, des stratégies de développement communautaire doivent être privilégiées et soutenues dans les zones défavorisées pour atténuer les effets de l’exposition aux déterminants sociaux de la santé et renforcer les capacités locales de bien-être.
Déjà en 2001, Navaro et al. avaient montré que les politiques de redistribution sociale et économique ainsi que les politiques de plein emploi avaient conduit à des gains de santé majeurs au sein de toute la population. Une telle perspective implique un changement d’orientation politique.Comme le rappelle le service de lutte contre la pauvreté, « chaque acteur politique et sociétal se doit de se poser la question et de s’interroger explicitement sur l’impact des mesures COVID-19 pour les personnes en situation de pauvreté et de précarité. Et ce à tous les niveaux de compétence et au sein de tous les domaines sociétaux ».
Ce service poursuit en précisant que chacun de ces acteurs « doit également se demander comment faire en sorte que ces personnes ne soient pas laissées à leur sort et comment elles pourraient être soutenues de manière supplémentaire ».
De nombreuses initiatives émanant d’associations de terrain ou de personnes privées se sont multipliées en cette période de crise. Leur engagement ne peut être que souligné et encouragé mais il ne doit pas se substituer au devoir politique de protéger les plus faibles. Ceci est d’autant plus vrai que ces initiatives ne pourront se perpétuer dans le temps et devenir pérenne que si elles bénéficient d’un soutien financier ou d’un relai par les pouvoirs publics.
Le service de lutte souligne notamment la nécessité de soutenir :
- L’aide d’urgence, comme l’accueil des personnes sans-abri ou sans-chez-soi, l’aide alimentaire ;
- La fourniture d’eau et d’énergie ;
- L’octroi et le maintien de droits (du revenu d’intégration, par exemple) ;
- Le maintien du contact avec les personnes vivant dans une situation difficile ;
- Les stratégies de communication à destination de tous les citoyens ;
- La prise d’initiatives dans le cadre de l’enseignement pour apporter un soutien supplémentaire aux enfants et aux jeunes des familles vulnérables dans leur accès à l’utilisation des canaux d’éducation numériques.
A ces priorités s’ajoutent le besoin d’initiatives de promotion de santé mentale à destination des plus vulnérables dans la gestion de l’après-crise. Plusieurs mesures barrières comme le confinement ou la distanciation physique entraîneront des conséquences sur la santé mentale et le bien-être à court et à long terme. Ces conséquences sont suffisamment importantes pour que des efforts immédiats axés sur la prévention et l’intervention directe soient nécessaires pour faire face à l’impact de l’épidémie sur la santé mentale des individus et de la population. Mobiliser et développer les capacités de résilience ne s’improvise pas…
Par ailleurs, l’angoisse et l’anxiété peuvent exacerber des sentiments d’incertitude face à l’avenir. La perspective d’une crise économique consécutive à la crise sanitaire fait craindre la perte d’emploi, surtout pour les emplois les plus incertains comme les intérimaires, les travailleurs à temps partiel ainsi que les emplois à statut précaire. Or, ces emplois sont souvent occupés par des personnes en situation de vulnérabilité.
Il y aura un « après » à la pandémie, un temps du retour critique, notamment en termes de bénéfices et d’inconvénients pour la population, pour certains de ses sousgroupes, ainsi que pour l’organisation des services.
Certes, un contexte de crise est propice à un tel changement.Marmot (2012) nous rappelle cependant que l’argument économique en temps de crise économique conduit toujours à un recentrage de la croissance économique sans prendre en considération le bien-être de la population comme critère d’évaluation.
Les preuves et les arguments liés à la limite de la croissance économique, au développement durable et au changement climatique (dont l’ignorance est impliquée dans l’apparition des crises sanitaires et particulièrement celle que nous connaissons) doivent être intégrés dans la façon dont notre société définira les perspectives de son développement à long terme.
C’est précisément parce qu’une revisite rétrospective des arbitrages de valeurs effectués dans l’urgence de la pandémie, que les acteurs de la promotion de la santé doivent être associés de près au nécessaire processus d’évaluation qui sera mis en place. Un processus auquel les citoyennes et les citoyens devraient également être conviés, à titre de principale « partie prenante » aux difficiles expériences d’action collective que constituent les pandémies.
La Fédération Nationale d’Education et de Promotion de la Santé en France, dans sa tribune du 5 mai 2020 précise : « il est désormais incontestable que la crise sanitaire et les mesures prises pour y remédier (en particulier le confinement) étaient essentielles, mais révèlent et accroissent les inégalités sociales de santé. Les moyens de réduire le gradient social de santé sont connus : le développement de la capacité d’agir (connaissances, attitudes, aptitudes, motivation) des personnes et des groupes, le renforcement de la cohésion sociale et de la solidarité en amenant les acteurs communautaires (élus, professionnels, décideurs institutionnels et habitants) à porter des initiatives collectives, l’amélioration des conditions de vie et de travail et l’optimisation de l’accès aux biens et services essentiels (éducation, alimentation, logement, aide sociale, soins,…).
Pour ne pas rester confiné(e) sous l’emprise de la crise…
Cette synthèse de littérature a permis de mettre en évidence que le comportement de santé est fortement influencé par les paramètres environnementaux, socioéconomiques et culturels des personnes. Ainsi, les facteurs de risques associés à une épidémie sont plus répandus parmi les personnes les plus socialement et économiquement défavorisées. Par ailleurs, ce sont ces mêmes personnes qui bénéficient de moins de ressources pour y faire face.
Face à ce dilemme et pour limiter les conséquences de la crise sanitaire et socioéconomique, la santé publique se doit d’innover sur de nouvelles stratégies pour s’attaquer aux déterminants sociaux qui sont susceptibles d’agir sur la réduction des inégalités sociales de santé.
Dans un document rédigé en 2020, Farbermarn et al. recommandent que les états investissent dans des politiques qui ont une réelle capacité d’agir sur les déterminants sociaux de la santé. Pour ces auteurs, il est temps de « donner aux communautés les moyens d’améliorer l’équité et la résilience avant, pendant et après un événement. Les pouvoirs politiques doivent veiller à ce que les subventions atteignent le niveau local et les communautés qui en ont le plus besoin. Ce financement ainsi que l’assistance logistique et méthodologique doivent se concentrer sur le renforcement des capacités des organisations communautaires, en offrant aux dirigeants communautaires la possibilité de participer pleinement aux activités de planification, en permettant aux organisations d’associer et d’engager des membres de la communauté afin que les plans d’urgence reflètent mieux les besoins de la communauté et en veillant à ce que la collecte de données reflète les déterminants sociaux et les facteurs démographiques et que les données soient disponibles pour toutes les communautés ».
Alors que la pandémie présente une évolution qui semble favorable à l’heure ou se termine la rédaction de cette synthèse, il est probable que des inégalités de santé vont s’amplifier par la crise économique qu’elle a induite. Les décideurs politiques et les responsables de la santé doivent commencer à planifier dès maintenant leurs priorités et leurs actions pour atténuer l’impact disproportionné du Covid-19 sur les populations les plus vulnérables.
Pour que les systèmes de santé planifient des stratégies de rétablissement de la crise du Covid-19, il est essentiel qu’une évaluation de l’impact de cette crise sur l’égalité soit un principe central de chaque politique pour garantir la réduction des inégalités en matière de santé. Autrement dit, si nous voulons vraiment lutter contre les inégalités en matière de santé, nous ne devons pas perdre l’opportunité de tirer les enseignements que cette crise nous a révélés.Un changement s’impose dans notre façon de vivre et dans la manière de nous représenter le monde qui nous entoure et son avenir. Leonore Manderson and Susan Levine précisent que « le désir néolibéral de continuer à vivre comme avant, quel que soit le risque, est étroitement lié au privilège des personnes les plus favorisées ». Il est impératif de construire un autre modèle. L’anthropologue Nikiwe Solomon a précisé que ce virus nous oblige à agir de manière contre-intuitive (15 mars 2020). Il est important de noter que la nécessité d’une action contre-intuitive ne concerne pas seulement l’autoprotection mais surtout la protection de ceux dont le système immunitaire et les systèmes de soutien social sont compromis par les inégalités.
Comme le rappelle le FNES (op.cit.), « d’une manière générale, les politiques visant à atténuer les effets de la stratification sociale sur la santé (justice fiscale, lutte contre les inégalités scolaires…), les politiques visant à réduire l’exposition des populations vulnérables à des conditions de vie délétères (amélioration de l’habitat et du cadre de vie, urbanisme favorable à la santé…), les politiques visant à réduire la vulnérabilité des groupes défavorisés (accompagnement psychologique et social, soutien à la parentalité…) et les politiques réduisant les conséquences sociales et économiques de la maladie (accès aux soins primaires, complémentaires santé…) créent un contexte général soutenant et renforcent la capacité de la population à amortir le choc de la pandémie ».Une lueur d’espoir : le Service Public fédéral dans sa note COVID-19 et transition durable précise : « la réaction généralement positive et le sens des responsabilités des citoyens et des acteurs politiques face à ces mesures sans précédent, la multiplication des diverses initiatives citoyennes et la solidarité ainsi manifestée montrent qu’il peut y avoir un large soutien du public à des mesures de grande envergure dès lors qu’il existe un consensus sur leur nécessité. Il est important que ce soutien perdure pour soutenir la politique de relance et relever nos défis environnementaux, sociaux et de santé. Il est donc essentiel d’établir un dialogue sociétal large et approfondi afin d’impliquer les citoyens et tous les acteurs de la société civile dans toutes les phases des politiques de redressement et de transition et de continuer à communiquer de manière transparente sur ces politiques ».
Observatoire de la Santé du Hainaut
Rue de Saint- Antoine, 1
7021 Havré – Belgique
Tél. : +32 (0) 65/87.96.00
Fax : +32 (0) 65/87.96.79
Courriel :
AHMED, Faheem, AHMED, Na’eem, PISSARIDES, Christopher, et al. Why inequality could spread COVID-19. The Lancet Public Health, 2020.
Joskin, Arnaud ; Henry, Alain. Crise du Covid-19 : quel impact sur le bien-être des belges ? Rapport pour le Bureau Fédéral du Plan, disponible sur https://www.plan.be/uploaded/documents/202004290925290.REP_BIEN-ETRE_COVID-19_12141.pdf
Fassin, Didier. L’illusion dangereuse de l’égalité devant l’épidémie. Sur https://www.college-defrance.
fr/site/didier-fassin/L-illusion-dangereuse-de-legalite-devant-lepidemie.htm
Chowkwanyun, Merlin ; Reed, Adolph L., Jr. Racial Health Disparities and Covid-19 — Caution and
Context,New EnglandJournal of Medicine,mai 2020, p. 1.
JIN, Jian-Min, BAI, Peng, HE, Wei, et al. Gender differences in patients with COVID-19: Focus on severity and
mortality. Frontiers in Public Health, 2020, vol. 8, p. 152.
Montopoli M, Zumerle S, Vettor R, Rugge M, Zorzi M, Catapano CV, Carbone GM, Cavalli A, Pagano F, Ragazzi
E, Prayer-Galetti T, Alimonti A, Androgen-deprivation therapies for prostate cancer and risk of infection by
SARS-CoV-2: a population-based study (n=4532), Annals of Oncology (2020)
MORAN, Kelly R. et DEL VALLE, Sara Y. A meta-analysis of the association between gender and protective
behaviors in response to respiratory epidemics and pandemics. PloS one, 2016, vol. 11, no 10.
ABDELRAHMAN, Mohamed. Personality Traits, Risk Perception and Protective Behaviors During COVID-19.
2020.
LI, Ran, YANG, Bingcheng, PENN, Jerrod, et al. Perceived vulnerability to COVID-19 infection from event
attendance: Results from Louisiana, USA, two weeks preceding the national emergency declaration. USA, Two
Weeks Preceding the National Emergency Declaration (March 30, 2020), 2020.
Sama IE, Ravera A, Santema BT, et al. Circulating plasma concentrations of angiotensin-converting enzyme 2
in men and women with heart failure and effects of renin-angiotensin-aldosterone inhibitors [published online
ahead of print, 2020 May 10]. Eur Heart J. 2020;ehaa373.
Kass, David A. ; Duggal, Priya ; Cingolani, Oscar. Obesity could shift severe COVID 19 disease to younger ages.
The Lancet, May 2020, https://www.thelancet.com/pdfs/journals/lancet/PIIS0140-6736(20)31024-2.pdf
PROMPETCHARA, Eakachai, KETLOY, Chutitorn, et PALAGA, Tanapat. Immune responses in COVID-19 and
potential vaccines: Lessons learned from SARS and MERS epidemic. Asian Pac J Allergy Immunol, 2020, vol. 38,
no 1, p. 1-9.
Amdaoud, M. ;Arcuri, G. ; Levratto, N. Covid-19 : analyse spatiale de l’influence des facteurs socioéconomiques
sur la prévalence et les conséquences de l’épidémie dans les départements français, EconomicX,
2020, disponible sur https://economix.fr/uploads/source/media/MA_GA_NL-Covid19_2020-04-18.pdf
Segerstrom SC, Miller GE. Psychological Stress and the Human Immune System: A Meta-Analytic Study of 30
Years of Inquiry. Psychol Bull 2004; 130: 601–30.
Casilli Antonio. Le confinement se décline différemment selon sa place dans la société, disponible sur
https://www.liberation.fr/debats/2020/03/25/le-confinement-se-decline-differemment-selon-sa-place-dansla-
societe_1783068
YONGJIAN, Zhu, JINGU, Xie, FENGMING, Huang, et al. Association between short-term exposure to air
pollution and COVID-19 infection: Evidence from China. Science of The Total Environment, 2020, p. 138704.
Cambra K, Martinez-Rueda T, Alonso-Fustel E, Cirarda FB, Audicana C, Esnaola S et al. (2012). Association of
proximity to polluting industries, deprivation and mortality in small areas of the Basque Country (Spain).
Eur J Public Health. 23(1):171–6.
FATTORINI, Daniele et REGOLI, Francesco. Role of the chronic air pollution levels in the Covid-19 outbreak
risk in Italy. Environmental Pollution, 2020, p. 114732.
Mitchell R and Popham F (2008). Effect of exposure to natural environment on health inequalities: an
observational population study. Lancet. 372(650):1655–60.
De Schutter Olivier, La crise du Covid-19 est un appel à transformer d’urgence notre modèle économique,
affirme le nouvel expert de l’ONU sur la pauvreté disponible sur
https://www.ohchr.org/EN/NewsEvents/Pages/DisplayNews.aspx?NewsID=25858&LangID=f&fbclid=IwAR3V1o
EkdoWgF1osEj6sVoUu_WxUJDnv-nm8RncgB9Cz2Ks9VvuRmn9g9bc
https://www.inspq.qc.ca/sites/default/files/publications/2958_enjeux_ethiques_pandemie_covid19.pdf
BROWN, Rebecca Charlotte Helena, MASLEN, Hannah, et SAVULESCU, Julian. Responsibility, prudence and
health promotion. Journal of Public Health, 2019, vol. 41, no 3, p. 561-565.
FRIESEN, Phoebe. Personal responsibility within health policy: unethical and ineffective. Journal of Medical
Ethics, 2018, vol. 44, no 1, p. 53-58.
BROWN, Rebecca CH et SAVULESCU, Julian. Responsibility in healthcare across time and agents. Journal of
medical ethics, 2019, vol. 45, no 10, p. 636-644.
BROWN, Rebecca Charlotte Helena, MASLEN, Hannah, et SAVULESCU, Julian. Responsibility, prudence and
health promotion. Journal of Public Health, 2019, vol. 41, no 3, p. 561-565.
Villeval, Mélanie ; Pelosse, Lucie, IREPS ARA. Inégalités sociales de santé au temps du coronavirus : constats
et pistes d’actions en promotion de la santé, in la Lettre COVID-19 de l’IREPS ARA du 2 avril 2020.
NAY, Olivier. Can a virus undermine human rights?. The Lancet. Public Health, 2020.
FNES, Epidémie, crise sanitaire et COVID 19 : le pouvoir d’agir de la promotion de la santé, Tribune du 5 mai
2020, disponible sur https://www.codes06.org/a/951/epidemie-crise-sanitaire-et-covid-19-le-pouvoir-d-agir-dela-
promotion-de-la-sante/
https://www.luttepauvrete.be/wp-content/uploads/sites/2/2020/03/200323-communication-COVID-19-.pdf
Farberman et al. Ready or not? 2020: Protecting the public’s health from disease, disasters, and bioterrorism.
Retrieved December, 2020, 80 p., disponible sur https://www.tfah.org/report-details/readyornot2020/
Lenore Manderson & Susan Levine (2020): COVID-19, Risk, Fear, and Fallout, Medical Anthropology, DOI:
10.1080/01459740.2020.1746301
Service Public Fédéral belge, Covid 19 et transition durable : en route pour une politique de relance juste,
durable et résiliente, disponible sur
https://www.health.belgium.be/sites/default/files/uploads/fields/fpshealth_theme_file/post_covid-
19_1w1h_fr.pdf