Le concept One Health et la santé de la société
Le 13 Fév 23
Publié dans la catégorie :
« Le concept de One Health dans l’après Covid », voici le thème de l’intervention de Marius Gilbert, lors d’une soirée organisée dans le cadre du Certificat d’Université en Santé et Précarité. L’épidémiologiste, visage connu et incontournable grâce à ses interventions dans les médias belges au plus haut de la crise sanitaire et ayant fait partie du groupe d’experts qui a conseillé le gouvernement belge pendant la crise, nous propose une lecture critique du concept One Health et insiste sur l’importance des facteurs sociaux à ne pas occulter ou déconsidérer.

Le concept de One Health (Une seule santé) lie la santé humaine, la santé animale et la santé environnementale. One Health vient affirmer l’appartenance de l’humain à un écosystème peuplé d’autres êtres sur lequel l’humain a de l’influence, mais qui a aussi une influence sur lui. Concept popularisé ces dernières décennies, il l’a surtout été grâce aux organisations internationales telles que l’Organisation des Nations Unies pour l’alimentation et l’agriculture (FAO) ou l’Organisation Mondiale de la Santé (OMS) par exemple, qui le définit comme « une approche pour concevoir et implémenter des programmes, des politiques, une législation et des recherches dans lesquelles de multiples secteurs communiquent et collaborent pour atteindre de meilleurs résultats en santé publique » (OMS, 2017).
Education Santé a consacré un numéro à la thématique du One Health en octobre 2021 (« Un monde, Une santé »), retrouvez-le sur https://educationsante.be/numero/381/
Selon Marius Gilbert, la grande force du One Health est justement « sa capacité conceptuelle à rencontrer certains enjeux sanitaires qui peuvent être importants face aux maladies infectieuses telles que les zoonoses ». Dernier exemple en date connu de tous: le Covid-19. Parmi les autres enjeux de santé publique, il cite également la santé alimentaire ou l’antibiorésistance. « D’ailleurs, la composante animale est parfois peu connue. Ce ne sont pas moins de 73% des antimicrobiens vendus dans le monde qui sont utilisés dans la production animale », souligne-t-il encore.
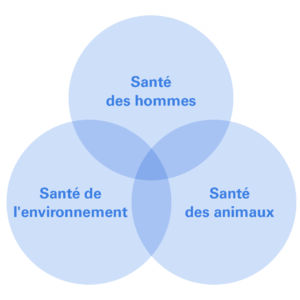
Mais le concept connait des limites et des critiques. D’une part, c’est une approche jusqu’à présent essentiellement institutionnelle. Que ce soient au niveau plus macro des Nations Unies (incluant la FAO, l’OMS et l’UNEP) ou au niveau des états avec la collaboration des ministères de la santé, de l’agriculture et de l’environnement, la concertation transsectorielle et transdisciplinaire reste intéressante mais limitée. De plus, elle porte surtout sur les maladies transmissibles. En effet, « le concept du One Health par rapport à des maladies comme le cancer ou le diabète est moins évident ».
Un schéma pour ne pas oublier la composante sociale de la santé
Marius Gilbert nous présente alors un schéma conceptuel qu’il préfère à celui du One Health et qui lui est complémentaire. Celui-ci prend la forme d’une pyramide avec à son sommet l’individu et sa santé (« son état de bien-être physique, mental et social », pour appliquer la définition de l’OMS). On la fait reposer sur la société et son état de bien-être collectif. Celle-ci n’est pas la somme de la santé des individus qui la composent mais est porteuse de caractéristiques propres, qui favorisent la santé de ses individus : le niveau de précarité, d’égalité (ou d’inégalités), de cohésion sociale, d’éducation, de liberté d’expression ou encore du sentiment d’appartenance à cette société. Ce socle repose lui-même sur le socle plus large de l’environnement et l’état des écosystèmes.
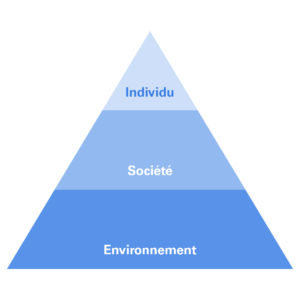
Ce modèle fait quelque peu disparaitre la composante animale, souligne l’intervenant de la soirée, mais son grand avantage est que « la composante sociale de la santé n’est pas escamotée, elle qui est si importante en termes de déterminants ». Or, si on considère le concept de One Health dans l’après Covid (thème de la soirée, rappelons-le), on ne peut pas faire l’impasse de la composante sociale.
Marius Gilbert brosse ensuite une série d’études scientifiques mettant en lien la santé des individus avec des caractéristiques de « la santé d’une société », autrement dit les déterminants sociaux (ou sociaux-économiques) de la santé. Prenons par exemple le niveau de confiance (entre les personnes elles-mêmes mais aussi envers les institutions qui les gouvernent), qui est corrélé avec le niveau de résilience des pays en termes de lutte contre la pandémie [1]. Autre exemple : l’efficacité d’une « bonne » information communiquée à l’ensemble des citoyens face à d’autres mesures restrictives telles que les fermetures des écoles [2] (suivant laquelle on peut considérer qu’une bonne campagne d’information peut éventuellement être aussi efficace que la fermeture des écoles). Les inégalités inter- et intra-pays, les niveaux de revenus, les possibilités pour certains travailleurs de télétravailler… tous ces aspects ont été documentés car impactant la lutte contre ce virus. A toutes les échelles, des pays à l’échelle mondiale, « la pandémie touche plus fortement les publics précarisés, et en plus elle va renforcer la précarisation des personnes » (M. Gilbert).
Considérer les inégalités, pas une mince affaire en santé ?
Pourtant l’OMS a publié en mars 2022 un document définissant les grandes lignes pour établir un prochain « plan pandémie » [3]. Et Richard Horton, rédacteur en chef de la prestigieuse revue The Lancet, s’est fendu d’un édito dénonçant notamment le fait que les inégalités – de manière générale – n’y sont pas sérieusement considérées, or la pandémie de Covid-19 « s’est épanouie grâce aux inégalités. Il n’y a pas de discussion sérieuse sur la manière dont ce virus a exploité les profondes disparités à travers les sociétés et pourquoi attaquer ces disparités doit faire partie d’un planning de préparation [4]». Pour appuyer ce constat, Marius Gilbert nous évoque également que lorsqu’il travaillait avec Céline Nieuwenhuys (secrétaire générale de la Fédération des Services Sociaux) au sein du groupe d’experts du GEMS et qu’elle soulevait la question des inégalités dans une discussion qui portait sur la santé, il lui était rétorqué que c’était une question de politique et pas tant de santé. « Ce n’est pas une coïncidence ou un hasard que [ces considérations] ne se rejoignent pas », remarque-t-il.
Pourtant, poursuit-il, mettre en évidence la composante sociale de la santé « permet d’avoir en tête les synergies possibles d’une action transversale, […] comme la rénovation du bâti ou la promotion de l’alimentation durable, à chacun des niveaux (individuel, de la société et de l’environnement) ». Si on reprend l’exemple de la rénovation du bâti, les impacts peuvent porter simultanément sur la diminution du risque d’infections respiratoires ou de maladies liées à la vétusté, la diminution du risque de contagions interpersonnelles ou de la vulnérabilité face aux vagues de chaleur, mais aussi diminuer la vulnérabilité économique par rapport à notre consommation d’énergie et diminuer les émissions de gaz à effet de serre, etc.
Enfin, Marius Gilbert clôt sa présentation et les réponses aux questions de l’assemblée en précisant qu’il est possible d’étayer et complexifier le modèle en trois cercles du One Health (« dans la santé humaine, on pourrait parler de santé individuelle ou collective ; on pourrait faire des distinctions dans la santé animale ou encore dans la santé de l’environnement en considérant les milieux urbains, sauvages, etc. ») On pourrait lui rétorquer qu’il existe déjà de nombreux modèles pour illustrer les déterminants de la santé, que le schéma simplifie peut-être trop ceux-ci, qu’on peut regretter cette vision très anthropocentrée, etc. Mais Marius Gilbert souligne : cette pyramide a un avantage considérable, « celui de passer un message clair et fort en termes de communication : la santé individuelle repose sur la santé de la société, qui repose sur la santé des écosystèmes ». Et sur ces mots de clôture, on ne peut que rejoindre l’intervenant de la soirée, qui a fait plusieurs mois durant l’exercice et qui continue encore aujourd’hui : « si au moins ce message-ci percole auprès de tous ».
Le certificat d’Universités en Santé et Précarité
Le certificat permet d’acquérir les connaissances en santé et précarité et les compétences pour une prise en charge pluridisciplinaire des problèmes de santé et d’accès aux soins des populations et des personnes en situation de précarité.
Il est organisé par l’ULB et ses partenaires : la Fédération des Maisons médicales, Médecins du Monde, la Haute Ecole Libre de Bruxelles Ilya Prigogine et Solidaris.
Parmi les intervenants, vous retrouverez les asbl Aquarelle, Cultures & Santé, I-Care, le Projet LAMA, SMES et Transit. Pour en savoir plus : https://www.ulb.be/fr/programme/fc-529
[1] Lenton, T.M., Boulton, C.A. & Scheffer, M. Resilience of countries to COVID-19 correlated with trust. Sci Rep 12, 75 (2022)
[2] Levelu, A. ; Sandkamp, A-N (2022). A lockdown a day keeps the doctor away: The effectiveness of non-pharmaceutical interventions during the Covid-19 pandemic, Kiel Working Paper, N°221, Kiel Institute for the World Economy, Kiel
[3] “Strengthening the Global Architecture for Health Emergency Preparedness, Response and Resilience” (OMS, mars 2022) https://www.who.int/publications/m/item/strengthening-the-global-architecture-for-health-emergency-preparedness-response-and-resilience (disponible en anglais)
[4] Retrouvez l’édito ici (en anglais): https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(22)00874-1/fulltext. La traduction de cet extrait est proposée par la rédaction.